Historia de la farmacia para niños
La historia de la farmacia es el estudio de la evolución histórica de la farmacia y la farmacéutica. Por lo tanto, los historiadores de la farmacia se ocupan principalmente de la historia de los medicamentos, de la farmacoterapia, de las farmacias y boticas y de la industria farmacéutica, así como de las personas que influyeron en el campo.
La historia de la farmacia utiliza los métodos de la Historia y también forma parte de la Historia de la ciencia. La farmacia como ciencia independiente es relativamente joven. Los orígenes de la historiografía farmacéutica se remontan al primer tercio del siglo XIX que es cuando aparecen las primeras historiografías que si bien no toca todos los aspectos de la historia farmacéutica son el punto de partida para el definitivo arranque de esta ciencia.
Hasta el nacimiento de la farmacia como ciencia independiente, existe una evolución histórica, desde la Antigüedad clásica hasta nuestros días que marca el curso de esta ciencia, siempre relacionada con la medicina (Véase: Historia de la medicina).
Contenido
- Farmacia prehistórica
- Edad Antigua
- Asia y América
- Edad Media (476-1453)
- Renacimiento (1434-1569)
- Revolución Científica (1543-1687)
- Ilustración (1715-1789)
- Revolución Industrial (1760-1840)
- De los productos botánicos a los primeros fármacos sintéticos (década de 1850-1945)
- Los años de la posguerra (1945-1970)
- 1970-década de 1990
- Siglo XXI
- Historia de la farmacia en España
- Historia de la farmacia en Estados Unidos
- Futuro
- Véase también
Farmacia prehistórica

Estudios paleopatológicos y etnológicos registran el uso de plantas medicinales en la prehistoria. Por ejemplo, se encontraron restos de hierbas en la sepultura de un hombre de Neandertal en la cueva de Shanidar. El hongo yesquero del abedul (Fomitopsis betulina), comúnmente encontrado en ambientes alpinos, pudo haber sido usado como laxante por pueblos prehistóricos del norte de Europa, ya que se sabe que provoca breves episodios de diarrea cuando se ingiere, y se encontró entre las posesiones de un hombre momificado. El humano prehistórico aprendió técnicas farmacéuticas por instinto, al observar animales; y al usar agua fría, hojas, tierra o lodo como agentes calmantes.
Edad Antigua
En el tercer milenio antes de Cristo se inicia el desenvolvimiento simultáneo en: India, Mesopotamia, Egipto y China. Entre los fármacos que se utilizaron están: el ruibarbo y la efedra de China.
Mesopotamia
En Mesopotamia existen testimonios del uso y preparación de medicamentos de más de cuatro mil años. Los inicios de los textos farmacéuticos fueron escritos en tablillas de arcilla por los mesopotámicos. Los sumerios llevaron a cabo las primeras operaciones farmacéuticas (desecación, pulverización, molienda, prensado, filtración, decantación, etc) y propusieron formas farmacéuticas como pomadas, lociones, cataplasmas, enemas, infusiones, vinos, emplastos, etc. Babilonia, un estado dentro de Mesopotamia, proporcionó la práctica más antigua conocida de administrar una botica, es decir, una farmacia. De hecho en la cultura babilónica-asiria están los primeros indicios de detectar la peligrosidad y dosificación de las sustancias administrándoselas a esclavos. Utilizaban ungüentos a base de planta haoma para una bebida sagrada, belladona contra los espasmos o excrementos humanos como curativos. Junto al enfermo se encontraban un sacerdote, un médico y un farmacéutico para atender sus necesidades.
Egipto
El conocimiento farmacológico del Antiguo Egipto fue registrado en varios códices como el Papiro Ebers del 1550 a. C. o el Papiro Edwin Smith del siglo XVI a. C. Estos papiros describen la sintomatología y la prescripción para una enfermedad, así como los principios activos de plantas, animales y minerales, los alimentos que los contienen (leche, vino, miel…) y la formulación y preparación de medicamentos. Además, establecían unas pautas de administración de los medicamentos, a saber de uso interno (tisanas, decocciones, maceraciones, píldoras…) y de uso externo (cataplasmas, ungüentos, emplastos, colirios, pomadas, inhalaciones…). Las enfermedades más comunes eran las oftálmicas, parasitarias y enfermedades de bajo vientre que se trataban con supositorios, enemas o laxantes. Los procedimientos torácicos se trataban con inhalaciones y las enfermedades de la piel con ungüentos. Como herramientas de trabajo usaban molinos de mano, morteros, tamices fabricados con papiro, balanzas, y para la conservación: recipientes de barro, vidrio, alabastro y serpentina, así como cajas de madera.
Grecia y mundo helenístico
En la Antigua Grecia había una separación entre el médico y el herborista. El deber de este último era suministrar materias primas a los médicos para hacer medicamentos, ya que no existía la figura del farmacéutico como tal. En este período se hace notar la influencia religiosa, aunque se inicia la medicina racional con Alcmeón de Crotona. Según Edward Kremers y Glenn Sonnedecker, "antes, durante y después de la época de Hipócrates existió un grupo de expertos en plantas medicinales (rhizotomoi). Probablemente el representante más importante de estos rhizotomoi fue Diocles de Caristo (siglo IV a.C.). Se le considera la fuente de todos los tratados farmacoterapéuticos griegos entre la época de Teofrasto y Dioscórides."
Alrededor del 100 a. C. el rey Mitrídates VI se interesó en el arte del envenenamiento, así como en las formas de prevenirlo y contrarrestarlo para evitar posibles atentados. El monarca usó a prisioneros y a sí mismo como sujetos de prueba para experimentar con diferentes venenos y antídotos. El resultado fue el mitridato, una triaca que le permitió inmunizarse. A la práctica de suministrar dosis no letales de veneno para desarrollar cierta inmunidad se le denomina mitridatismo, que a su vez es una forma de hormesis. El enciclopedista romano Aulio Cornelio Celso registró en su obra De Medicina la composición del mitridato.
El médico y farmacólogo Cratevas (111-64 a. C.) escribió un herbario de tres volúmenes llamado Rhizotomica (τὰ Ῥιζοτομούμενα, Rhizotomoúmena), en el cual describió las propiedades de varias plantas conocidas por los griegos. También hizo una versión simplificada de su obra para el público en general, con las plantas en orden alfabético e ilustraciones a color. Plinio el Viejo le da el crédito a Cratevas de ser el primero en proporcionar ilustraciones en las descripciones de plantas, aunque se queja de que las imágenes que conocía eran frecuentemente engañosas. Se cree que Cratevas estuvo al servicio de Mitrídates VI, aunque fuentes supervivientes de la Antigüedad mencionan que solo se contactaban por correspondencia y que el médico acreditó al monarca el descubrimiento de una planta llamada mithridation en su honor. Dicha planta no se ha podido identificar, aunque algunos eruditos la han asociado a Dorstenia tambourissa o Erythronium dens-canis.
Roma
En la Antigua Roma Galeno da las bases técnicas para la preparación de las principales formas farmacéuticas y se conocen los primeros auxiliares de la medicina: Rizotomos, Farmacopolos, los picmentarios y los ungüentarios. Se distinguen igual que en Egipto los fármacos de uso externo (pomadas, esparadrapos, ungüentos…) y los de uso interno (infusiones, decocciones, fermentaciones…) y se descubre la “terra sigillata”, que permite crear pastillas preparadas con la base de una arcilla blanca (el Bolus alba, actualmente identificada como caolín) y empastadas con sangre de cabra.
Escribonio Largo, un médico del siglo I d. C. al servicio del emperador Claudio, escribió en el año 47 la obra De Compositione Medicamentorum (Sobre la composición de los medicamentos): una compilación de 271 prescripciones tanto suyas como de sus tutores, amigos y de los médicos médicos de su época. La obra también incluye algunos remedios tradicionales, no tiene pretensiones de estilo y contiene muchos coloquialismos. Gran parte de la obra fue transcrita por Marcelo Empírico (siglo IV-V d. C.) en su De Medicamentis Empiricis, Physicis, et Rationabilibus (Acerca de los medicamentos empíricos, físicos y razonables), un compendio de botánica y preparaciones farmacológicas que se basa en el trabajo de múltiples escritores médicos y científicos, así como en remedios populares y magia. El texto de Marcelo es de gran valor por haber realizado una corrección de estilo al texto de Escribonio.
Entre los años 60 y 78 d. C. el médico griego Dioscórides escribió un tratado de cinco volúmenes llamado De materia medica, que cubre más de 600 plantas y con ello acuñó el término materia medica; para referirse a un compendio de conocimientos sobre las propiedades terapéuticas de cualquier sustancia usada para curar (es decir, medicamentos). El término materia medica se utilizó desde la época del Imperio Romano hasta el siglo XX, pero ahora ha sido reemplazado generalmente en contextos de educación médica por el término farmacología.
El hermanamiento de las profesiones de la salud, Medicina y Farmacia, queda ejemplificado de forma llamativa con Cosme y Damián (siglo III d. C.), hermanos gemelos árabes cristianos que vivían en el puerto de Égea. Cosme (médico) y Damián (boticario) ofrecían desinteresadamente sus servicios a los enfermos que los visitaban. Debido a la persecución de Diocleciano, los gemelos fueron martirizados en el 303 d. C. Por siglos su tumba en la ciudad de Cirro (Siria) fue un santuario y a partir del siglo IV se les dedicaron iglesias en Roma y en otras ciudades del Imperio. Desde entonces son considerados santos patronos de los médicos, los cirujanos y los farmacéuticos, entre otras profesiones de la salud.
Asia y América
En la Antigua China la medicina se basa en el pensamiento del Taoísmo, con su objetivo fundamental es la inmortalidad al parecer relacionado no solo con la longevidad sino también el vivir en armonía con la naturaleza o en la búsqueda del progreso personal y colectivo. El primer libro chino sobre plantas, el Shennong Ben Cao Jing (El clásico de raíces de hierbas del divino granjero), compilado durante la dinastía Han, pero que data de una fecha muy anterior, lista 365 plantas medicinales y sus usos —incluyendo ma-huang, el arbusto del que se obtuvo originalmente la efedrina. Una literatura médica anterior incluye listas de prescripción de alimentos específicos, ejemplificada por un manuscrito llamado "Recetas para 52 alimentos" encontrado en el yacimiento arqueológico de Mawangdui sellado en 168 a. C..
En el caso de la Antigua India estuvieron influenciados por la filosofía védica, por lo que la botánica tenía una función prominente y se crearon el SOMA y el KUSA. De acuerdo con la filosofía budista, los remedios eran dulces (acónito, jengibre, lino…). La recopilación más antigua conocida de sustancias medicinales en la medicina tradicional india data de los siglos IV-III a. C. (atribuido a Súsruta, un médico del siglo VI a. C.).
En Japón, a finales del período Asuka y principios del período Nara, los hombres que cumplían funciones similares a las de los farmacéuticos eran muy respetados. El lugar de los farmacéuticos en la sociedad está expresamente definido en el Código Taihō (701) y reformulado en el Código Yōrō (718). Se establecieron posiciones clasificadas en la corte imperial anterior al período Heian y esta estructura organizacional se mantuvo en gran parte intacta hasta la Restauración Meiji (1868). En esta jerarquía bastante estable, a los farmacéuticos —e incluso a sus asistentes— se les asignó un estatus superior a todos los demás en campos relacionados con la salud, como médicos y acupunturistas. Incluso en la residencia imperial el farmacéutico estaba clasificado arriba de los dos médicos personales del emperador.
En la América precolombina la medicina consistió en una mezcla de prácticas empíricas y mágicas de acuerdo a la concepción del mundo y de las creencias religiosas de cada pueblo. Los Muiscas, como lo incas, contaban con herbolarios y, como los aztecas, usaron el baño de orina. El listado de plantas americanas medicinales es largo, pero es ínfimo si se relaciona con el potencial biológico de regiones como la Amazonia que cuenta con 80 000 especies vegetales. Aparece la figura del Chamán o el hombre encargado de conectar la parte terrenal con la espiritual invocando espíritus, con el poder de predecir sucesos y ejercer prácticas curativas.
Entre tanto, las bases de las medicinas de la época precolombina de México, en particular de la nahua, se derivaban de la concepción del cuerpo como una reproducción a escala del universo: la cabeza en la coronilla y la planta de los pies y el piso pélvico, el punto más profundo del inframundo; el corazón y el hígado eran equivalentes del sol del día y el de la noche, respectivamente, una idea surgida de su localización inmediatamente encima y debajo del diafragma, que era considerado como la superficie de la tierra. De este modo, la salud sería el mantenimiento del equilibrio de los diversos componentes del cuerpo, y la enfermedad, su alteración debido a acciones internas y externas.
La forma más empleada de preparación de los medicamentos eran las tisanas, las infusiones obtenidas al introducir la sustancia o sustancias base en agua hirviendo, aunque también podían ser desleídas en agua tibia o fría.
La inclusión de pulque en las recetas, además de llevar consigo los principios activos que ahora reconocemos, como es el alto contenido en endorfinas, añadía las ventajas inherentes a la fermentación y al contenido en alcoholes derivado en ella.
Colirios, pomadas, ungüentos y mezclas eran formas frecuentes de aplicar los medicamentos, los mismos que, por lo general, eran manejados en fórmulas muy complejas. Algunos ejemplos registrados fueron registrados en el Códice de la Cruz Badiado.
Edad Media (476-1453)

Medio Oriente y mundo islámico
El mundo islámico, el cual, si bien se inspiró en los autores griegos y romanos, no se limitó a rescatar y repetir lo que ellos habían dicho. Cabe mencionar en primer lugar, los repertorios. La expansión del Islam a Occidente promovió el contacto, y no se tardó, tanto en el califato abasí como en el de califato de Córdoba, en traducir la Materia Médica de Dioscórides y las obras farmacológicas de Galeno. Desde los primeros tiempos del Islam aparecen obras sobre medicamentos, en especial medicamentos simples, como es el Kitab al-adwia al-mufrada de Hunayn ibn Ishaq. Poco antes del año 1000, el médico y farmacólogo andaluz Abu Dawud Sulayman ibn Hassan Ibn Juljul (Gilgil), en Córdoba, participaba en una traducción en una traducción de Dioscórides y redactaba un pequeño tratado de fármacos no mencionados por dicho autor. En el siglo XIII, Ibn al-Baitar, está vez en Málaga, componía un Libro de los nombres de los alimentos y los medicamentos simples (Kitab al-yami li-mufradat al-adwiya), en el cual hacía referencia a algo más de 1400 medicamentos, expuestos por orden alfabético, con los que figuró 2324 entradas. En Bagdad se establecen las primeras farmacias (o boticas) en 754, con el califato abasí durante la Edad de Oro del islam. Para el siglo IX estas farmacias eran reguladas por el estado.
También y alrededor del año 1000 hicieron su aparición los primeros libros de farmacia propiamente dicha, en los cuales se reunían diversos recetarios, en su mayoría procedentes de los numerosos hospitales que, en todos los ámbitos del mundo islámico, tenían sus farmacias y preparaban sus medicamentos. En esos libros se explicaba la manera de elaborar correctamente las más variadas presentaciones, que iban de medicamentos de uso tópico a píldoras y pastillas, pasando por jarabes, colirios y supositorios. La destilación y la posibilidad de hacer extractos alcohólicos fue otra gran innovación. Otra novedad es que, a partir de los trabajos de Al-Kindi realizados en Bagdad en la primera mitad del siglo IX, se desarrolló un sistema de pesas y medidas que se orientaba a lograr la dosificación adecuada de los medicamentos, para garantizar al menos el peso exacto y la proporción que debían guardar las diversas sustancias.
Los avances en botánica y química llevaron a la medicina islámica a desarrollar sustancialmente la farmacología. Muhammad ibn Zakarīya Rāzi (Al-Razi o Rhazes) (865-915) promovió el uso médico de compuestos químicos. Abu al-Qasim al-Zahrawi (Abulcasis) (936-1013) fue pionero en la preparación de medicamentos por sublimación y destilación. Su Liber Servitoris (la traducción al latín del capítulo 28 de su libro Al-Tasrif) es de interés particular, ya que proporciona al lector recetas y explica cómo preparar los "simples" a partir de los cuales se componían los medicamentos complejos que entonces se usaban generalmente.
Sin embargo, fue el médico persa cristiano Shapur ibn Sahl (m. 869) el primer médico en iniciar una farmacopea en la que describe una gran variedad de medicamentos y remedios para dolencias. Abu Rayhan Muhammad ibn Ahmad al-Biruni (Al-Biruni) escribió una de las obras islámicas más valiosas sobre farmacología titulada Kitab al-Saydalah fi al-Tibb (El libro de farmacia en el arte de curar), donde dio un conocimiento detallado de las propiedades de los medicamentos, los nombres de los fármacos y las relaciones y sinonimias entre los fármacos griegos, árabes y de la India; y describió el papel de la farmacia y las funciones y deberes del farmacéutico.
Se considera a Avicena como el padre de la farmacología, y es quien consolida la separación de la farmacia y la medicina en el Medio Oriente, siendo los árabes los encargados de esta separación. Además, Avicena describió varias formas farmacéuticas para administrar los medicamentos: papelillos, tabletas, jarabes, polvo, ungüentos, baños aromáticos, aceites, tinturas, gotas medicinales, laxantes, lavativas, etc. Avicena describió no menos de 700 preparaciones, sus propiedades, sus modos de acción y sus indicaciones. De hecho dedicó un volumen completo a los fármacos simples en su Canon de medicina.
De gran impacto fueron también las obras de Masawaih al-Mardini (925-1015) y de Ibn Wafid (1008-1074), las cuales ambas fueron impresas en latín más de 50 veces con los nombres de De Medicinis universalibus et particularibus por Juan Mesué el Joven y Medicamentis Simplicibus por Abenguefith, respectivamente. Las contribuciones del médico persa Abu Mansur Muwaffaq (siglo X) también fueron pioneras en el campo de la farmacia. Escribió Los fundamentos de las verdaderas propiedades de los remedios, donde describió entre otros compuestos al óxido arsenioso y estaba familiarizado con el ácido silícico. Hizo una clara distinción entre carbonato de sodio y carbonato de potasio, y llamó la atención sobre la naturaleza venenosa de los compuestos de cobre (como el vitriolo) y los de plomo. También describió la destilación de agua de mar para hacerla potable.
Los médicos árabes practicaban una terapéutica que se basaba en el Galenismo y observaciones simples hechas por Dioscórides. Los estudios comparativos realizados entre Dioscórides y los textos árabes de materia médica, indican que solo una cuarta parte provienen de Grecia, la mayoría son de origen persa, hindú, árabe y egipcio con el mayor número de medicamentos procedentes de las tradiciones persa e hindú, en segundo lugar la medicación mesopotámica y en tercer término aparecen los medicamentos griegos.
Europa
Después de la caída del Imperio Romano de Occidente, el conocimiento medicinal en Europa sufrió debido a la pérdida de los textos medicinales griegos y al estricto apego a la tradición, aunque un área al sur de Italia cerca de Salerno permaneció bajo control bizantino y se creó un hospital y una escuela de medicina, la cual se volvió famosa para el siglo XI.
Entre los siglos V y XII los remanentes del conocimiento occidental de Farmacia y Medicina fueron preservados en los monasterios. Los manuscritos de la Antigüedad fueron copiados y traducidos para las bibliotecas de los monasterios. Los monjes recolectaban plantas medicinales en el campo o las cultivaban en sus propios huertos dentro del monasterio. Las plantas eran preparadas de acuerdo al arte de los boticarios para el beneficio de los enfermos y heridos.
A principios del siglo XI el erudito de Salerno Constantino el Africano tradujo varios libros árabes al latín, lo que condujo un cambio de la medicina hipocrática hacia un enfoque farmacéutico recomendado por Galeno. En la Europa medieval los monjes usualmente no hablaban griego, lo que dejaba únicamente disponibles los textos en latín hasta la llegada de estas traducciones. Además, la medicina árabe se volvió más ampliamente conocida debido a Al-Ándalus.
A finales del siglo XI o principios del siglo XII aparece el Antidotarium Nicolai o Antidotarium parvum, un libro en latín con alrededor de 150 recetas para la creación de medicinas a partir de plantas y minerales. Fue escrito en la Escuela Médica Salernitana y está basado en parte en el Antidotarium de Constantino el Africano. Fue traducido al italiano, francés, hebreo, español, árabe y neerlandés medio. Estuvo en uso hasta el siglo XVIII.
En el siglo XII se tienen los primeros indicios de la existencia de farmacias como lugar físico en que se dispensan medicamentos. Es en 1221 cuando se tiene constancia de la primera farmacia de Europa llamada Farmacia de Santa María Novella creada por los frailes dominicos en la convento de Santa María Novella en Florencia (Italia). Estos frailes cultivaban hierbas y plantas y elaboraban medicinas y ungüentos para la enfermería del convento. Con el paso del tiempo, en 1621 tras el éxito de elaboraciones como Acqua della Regina (una fragancia encargada por Catalina de Médici), Olio da bagno (aceite de baño) o Aqua di lavanda (agua de lavanda), se decide abrir el establecimiento al público aunque tras 1866 es propiedad del Estado. En la actualidad la Farmacia de Santa María Novella es una perfumería, una tienda naturista y un museo.

En 1317 se creó un hospital y una botica en el interior del monasterio franciscano de Dubrovnik, en la ciudad homónima (Croacia). Inicialmente creados para los monjes franciscanos enfermos, posteriormente fueron abiertos a la población de la ciudad.
La Farmacia del Ayuntamiento de Tallin (Estonia) es la farmacia más antigua en Europa que todavía está en funcionamiento desde 1422. También es la empresa comercial y el establecimiento médico más antiguo de Tallin. La Farmacia Esteve de Llivia, localizada en el municipio de Llivia (España), es una farmacia fundada a principios del siglo XV que actualmente es un museo con una colección de albarelos de los siglos XVI y XVII, una biblioteca, instrumentos de laboratorio, medicamentos antiguos, preparados, recetarios, etc. Probablemente es la farmacia más antigua que se ha conservado en Europa.
En el año 1241, el emperador del Sacro Imperio Romano Germánico Federico II Hohenstaufen promulgó el Edicto o Constitución de Salerno por el cual se decreta la separación entre los oficios de médico y boticario. Así, a los médicos les fue prohibido actuar como farmacéuticos y los precios de varios remedios medicinales fueron fijados. Esto se convirtió en un modelo para regular la práctica de la farmacia a través de Europa. También se publica el Medici Speciali (Venecia, 1252), un estatuto dedicado a aquellos que primero comerciaban con especias y más tarde con sustancias medicinales, por el que se reguló el ejercicio de este comercio.
El Real Colegio de Boticarios de la Ciudad y Reino de Valencia (actualmente el Muy Ilustre Colegio Oficial de Farmacéuticos de Valencia) fue fundado en 1441, considerado el más antiguo del mundo con plenas competencias administrativas y legislativas. Los boticarios de Valencia fueron los primeros del mundo que elaboraron sus medicamentos con los mismos criterios que actualmente se exigen en las farmacopeas oficiales.
La República de Venecia fue el primer Estado con una política sanitaria moderna, la cual requiere que la naturaleza de un medicamento sea pública. En la actualidad sobrevivieron 13 secretos médicos que fueron ofrecidos por familias venecianas a la venta a la República.
En el siglo XV con la llegada de la imprenta se difundieron los textos de medicina y formularios con mayor rapidez.
Renacimiento (1434-1569)

Se inicia la ciencia moderna con la recuperación del mundo clásico debido al Renacimiento. Además Andrés Vesalio, Ambroise Paré y Paracelso hacen nuevas aportaciones a la anatomía humana, la cirugía y la química, respectivamente. Se inventan nuevas formas farmacéuticas como extractos sólidos o tinturas líquidas, evolucionan las farmacias y los boticarios y se descubren nuevos fármacos, pero también se abusa de los “remedios secretos”.
La primera obra de farmacia impresa en España "Antidotarium" fue publicada en Valencia en 1495, que había sido escrita en el siglo XIII por el valenciano Arnau de Vilanova (Vilanova del Grao, Valencia 1240). Las primeras farmacopeas oficiales impresas en España y en el mundo hispánico, fueron las "Officina Medicamentorum" valencianas de 1601 y 1698.
La idea de una farmacopea con estatus oficial para ser seguida por todos los boticarios surgió en Florencia. El Nuovo Receptario composto dal famossisimo Chollegio degli eximii Doctori della Arte et Medicina della inclita ciptà di Firenze (Nuevo recetario compuesto por el famosísimo Colegio de los excelentísimos doctores del arte de la medicina de la inclita ciudad de Florencia) o simplemente Nuovo Receptario o Farmacopea Florentina, originalmente escrito en italiano, fue publicado en 1498 y se convirtió en el estándar legal en dicha ciudad-Estado. Es considerado la primera farmacopea del mundo. Fue el resultado de la colaboración entre el Gremio de Boticarios y la Sociedad Médica (una de las primeras manifestaciones de relaciones interprofesionales constructivas). Estos grupos de profesionales recibieron consejos y guía del monje dominico Girolamo Savonarola, quien en ese entonces era el líder político de Florencia. En España surgieron las Concordias de Barcelona, publicadas por el Col·legi d'Apotecaris de Barcelona (Colegio de Boticarios de Barcelona) y vigentes en el Principado de Cataluña de 1511 a 1794.
Valerius Cordus (1515-1544) fue un investigador de la obra de Dioscórides y de sus investigaciones sistemáticas sobre los especímenes de esta obra se publicó en 1549 póstumamente Las anotaciones a Dioscórides. En 1543 mientras se preparaba para un viaje a Italia presentó su obra Dispensatorium al consejo de la ciudad de Núremberg. Esta obra, que es considerda de las primeras farmacopeas, fue publicada en el año 1546 a título póstumo.
Revolución Científica (1543-1687)
Nace la ciencia moderna, gracias a las aportaciones de Francis Bacon, René Descartes y Galileo Galilei. En medicina destaca el nacimiento de la filosofía moderna y en terapéutica el auge de la yatroquímica (utilización de la química para hacer medicamentos). Aparecen diversas farmacopeas y la farmacia deja de ser un arte.
Louis Hébert (1575-1627) fue un boticario parisino que en 1606 acompañó a su primo Pierre Dugua de Mons a la región de Acadia. Vivió en Port-Royal (actual Annapolis Royal, al sur de Nueva Escocia) de 1606 a 1607 (después de que expirara la concesión comercial que se había otorgado a la expedición de Mons) y de 1610 a 1613 (cuando el asentamiento fue destruido por Samuel Argall, vicegobernador de Virginia). Hébert cuidó la salud de los pioneros, supervisó los huertos y cultivó plantas medicinales nativas ofrecidas por los Micmac. Algunas de estas plantas fueron Arisaema triphyllum, Eupatorium perfoliatum e Hydrastis canadensis. En 1617 Hébert recibió una oferta de trabajo de la Compañía de la Nueva Francia a través de Samuel de Champlain y se mudó a Quebec junto con su esposa y tres hijos. Así, Hébert fue el primer boticario europeo en la región de la actual Canadá.
El comercio de medicamentos y especias fue lucrativo en la Edad Media. En las islas británicas dicho comercio fue monopolizado por el Gremio de Tenderos (en inglés Guild of Grocers), el cual fue fundado en 1345 y tenía jurisdicción sobre los boticarios. Después de un tiempo los boticarios se hicieron de aliados entre los médicos de la corte. Por consejo del filósofo y político Francis Bacon, en 1617 el rey Jacobo I de Inglaterra concedió una Carta Real para formar una compañía independiente conocida como la Master, Wardens and Society of the Art and Mystery of the Apothecaries of the City of London (Maestro, Guardianes y Sociedad del Arte y Misterio de los Boticarios de la Ciudad de Londres) o simplemente The Society of Apothecaries of London (La Sociedad de Boticarios de Londres). Esta fue la primera organización de farmacéuticos en el mundo anglosajón.
Ilustración (1715-1789)
Se produce en Francia el movimiento llamado enciclopedismo, que preconizaba la divulgación del saber al pueblo y que todos lo aprendieran. Se dan además los primeros pasos de la Revolución Industrial y se inicia la medicina preventiva por introducción de la vacuna.
Durante su vida Carl Wilhelm Scheele aportó muchos descubrimientos al campo de la Química aunque su formación era como farmacéutico. Alentado por sus preceptores ilustrados, todos sus descubrimientos se realizaron en las farmacias en las que trabajó: primero como aprendiz en Gotemburgo (1757), después como empleado en Malmö (1765), Estocolmo y Uppsala (1767-1775); y finalmente como dueño en Köping (1776-1786). Scheele hizo miles experimentos y descubrió el oxígeno, el cloro, el ácido prúsico, el ácido tartárico, el tungsteno, el molibdeno, la glicerina, la nitroglicerina y otros compuestos orgánicos que forman parte de la vida diaria, la industria y la salud.
Emerge el vitalismo inicio en Francia siguiendo la teoría de especie morbosa, la nosotaxia more botánico que consiste en la clasificación de las enfermedades según el modelo botánico en clases, genero y especies donde acepta la fuerza sanadora de la naturaleza.
Revolución Industrial (1760-1840)
Louis Pasteur da un nuevo concepto de enfermedad: la microbiología médica. Se desarrolla la higiene pública y medicina social. Nace así la farmacología experimental y la química moderna que desarrolla el estudio de los gases y la Química Orgánica.
Siguiendo el ejemplo de los experimentos de Sertürner, los farmacéuticos franceses Pierre Joseph Pelletier y Joseph Bienaimé Caventou aislaron la emetina de la ipecacuana en 1817; y la estricnina y brucina de la nuez vómica en 1818. Después, en su laboratorio en la parte trasera de una botica en París, ellos abordaron el problema que había desconcertado a los científicos durante décadas: extraer el secreto de la quina, que era muy útil contra la malaria. En 1820 Caventou y Pelletier anunciaron los métodos para la separación de la quinina y la cinchonina de la corteza de quina; prepararon sales puras, las probaron clínicamente y establecieron instalaciones para su fabricación.
De los productos botánicos a los primeros fármacos sintéticos (década de 1850-1945)
Se continúa desarrollando la medicina experimental, se identifican agentes patógenos causantes de enfermedades y su erradicación mediante vacunas. En terapéutica se desarrolla la quimioterapia sintética. Aparecen los inyectables, Alexander Wood inventa la aguja hipodérmica; Charles Gabriel Pravaz la jeringa de pistón; y Denouel los extractos fluidos, tabletas y cápsulas.
Uno de aquellos hombres singularmente dotados para combinar el conocimiento científico con la habilidad técnica y el genio inventivo fue el farmacéutico francés Stanislas Limousin (1831-1887). Entre los muchos dispositivos que introdujo en la Farmacia y la Medicina están la pipeta de Pasteur (desarrollada mientras trabajó con Louis Pasteur en varios proyectos) y los cachets de oblea (que fueron favorecidos antes de la producción en masa de la cápsula de gelatina) fabricados a través de un procedimiento llamado Procédé Limousin . Sin embargo, sus mayores contribuciones fueron el desarrollo y perfección de un aparato para la inhalación y administración terapéutica de oxígeno (un precursor del cilindro de oxígeno); y la invención de las ampollas (que podían sellarse y esterilizarse para la conservación de soluciones para uso hipodérmico). La importancia de la inyección intravenosa como vía de administración de fármacos es clara, pero Limousin no vivió para ver su aceptación.
En un principio no había libros de texto de Farmacia. Esto cambió en 1847 con la aparición de un libro en Alemania: Lehrbuch der pharmaceutischen Technik (Libro de texto de tecnología farmacéutica) por Karl Friedrich Mohr [1]. En Inglaterra fue traducido y adaptado al inglés por el farmacéutico galés Theophilus Redwood con el título Practical Pharmacy (Farmacia Práctica) y llegó a los Estados Unidos en 1848. William Procter Jr. editó una versión estadounidense para la editorial Lea and Blanchard de Filadelfia. El resultado fue una reescritura importante que añadió aproximadamente un tercio al libro y se publicó en 1849.
El cloroformo fue usado primeramente como anestésico en 1847. El hidrato de cloral fue lanzado como hipnótico y sedante en 1869. Los derivados de fenotiazina tuvieron un impacto importante en varios aspectos de la medicina, empezando con el azul de metileno el cual fue utilizado originalmente como tinte después de ser sintetizado a partir de la anilina en 1876.
Para finales de la década de 1880 los fabricantes de tintes sintéticos en Alemania habían perfeccionado la purificación de compuestos orgánicos individuales del alquitrán y otras fuentes minerales, y también establecieron rudimentarios métodos de síntesis orgánica. El desarrollo de métodos de síntesis química permitieron a los científicos variar sistemáticamente las estructuras de compuestos químicos, y el crecimiento del emergente campo de la farmacología expandió la habilidad de evaluar los efectos biológicos de estos cambios estructurales.
Los farmacéuticos de 1890 estaban perfectamente informados de todos los acontecimientos que revolucionaron a la ciencia de la Farmacia (el avance de la Química y la aparición de la Medicina Preventiva) con las aportaciones de científicos como Edward Jenner (padre de la microbiología e inmunología que vivió en el siglo XIX), Louis Pasteur (que generalizó los experimentos de Jenner sobre vacunación). Químicos relevantes como Claude Louis Berthollet (n. 1748, médico que se dedicó a la química), Antoine Lavoisier (ordenó la Química para que pudiera desarrollarse posteriormente), John Dalton y Jöns Jacob Berzelius (las dos grandes figuras de la química moderna), el avanzado a su época Dmitri Mendeléyev (autor del sistema periódico natural de los elementos químicos, la tabla periódica que sigue vigente en nuestros días) y Gregor Mendel (padre de la genética).
Cuando en 1894 Emil Adolf von Behring y Émile Roux anunciaron la efectividad de la antitoxina contra la difteria, los científicos farmacéuticos en Europa y Estados Unidos se apresuraron para colocar este descubrimiento en producción. La compañía farmacéutica estadounidense Parke, Davis & Co. estuvo entre las pioneras. El antisuero diftérico estuvo disponible en 1895 y miles de vidas de niños fueron salvadas. La inoculación de caballos con la toxina diftérica era el primer paso de varios en la producción del antisuero. Desde entonces, nuevos y mejorados productos biofarmacéuticos han seguido estando disponibles, y uno de sus puntos culminantes fue en 1955 con la vacuna contra la poliomielitis.
Entre finales del siglo XIX y principios del XX John Newport Langley desarrolla trabajos sobre la relación entre el sistema nervioso y los fármacos: inicio de la farmacodinamia.
Se crea una nueva disciplina: terapéutica experimental. Se desarrollan además los fármacos, como principal recurso médico. Y llega el auge de la bioquímica y la biología molecular con la revolución tecnológica aplicada a la medicina y el desarrollo de la industria farmacéutica.
Un hito en la farmacología fue el desarrollo del concepto de la bala mágica, acuñada por Paul Ehrlich en 1907, quien usó este término para referirse a los «agentes terapéuticos ideales» que actúan de forma específica contra algún patógeno en particular sin ocasionar daños en las células del huésped, contribuyendo así al entendimiento de los receptores farmacológicos, cambiando así la manera de entender la interacción de los fármacos con el organismo.
Uno de los investigadores exitosos en el desarrollo de compuestos químicos específicamente creados para combatir a microorganismos causantes de enfermedades (quimioterapia) fue el farmacéutico francés Ernest Fourneau, quien desde 1910 dirigió los laboratorios químicos en el mundialmente reconocido Instituto Pasteur en París. Sus primeros trabajos con compuestos de bismuto y arsénico avanzaron en el tratamiento de algunas enfermedades de origen bacteriano. Allanó el camino para los compuestos de sulfonamida que salvan vidas y de sus laboratorios surgió el primer grupo de sustancias químicas a las que se les reconocieron efectos antihistamínicos. Su trabajo llevó a otros investigadores a amplios campos de la investigación quimioterapéutica. (Véase: Historia de la quimioterapia)
Insulina
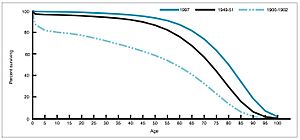
Una serie de experimentos realizados desde finales del siglo XIX hasta principios del XX revelaron que la diabetes es causada por la ausencia de una sustancia normalmente producida por el páncreas. En 1869, el médico y fisiólogo alemán Oskar Minkowski (1858-1931) y Joseph von Mering descubrieron que se podía inducir diabetes en perros mediante la extirpación quirúrgica del páncreas. En 1921, el profesor canadiense Frederick Banting y su alumno Charles Best repitieron este estudio y descubrieron que las inyecciones de extracto pancreático revertían los síntomas producidos por la extirpación del páncreas. Pronto se demostró que el extracto funciona en humanos, pero el desarrollo de la terapia con insulina como procedimiento médico de rutina se retrasó por las dificultades para producir el material en cantidad suficiente y con una pureza reproducible. Los investigadores buscaron ayuda de colaboradores industriales de Eli Lilly and Company basándose en la experiencia de la empresa en la purificación a gran escala de materiales biológicos. El químico George B. Walden (1895-1982) de Eli Lilly and Company descubrió que un ajuste cuidadoso del pH del extracto permitía producir un grado relativamente puro de insulina. Bajo la presión de la Universidad de Toronto y una posible impugnación de patente por parte de científicos académicos que habían desarrollado de forma independiente un método de purificación similar, se llegó a un acuerdo para la producción no exclusiva de insulina por parte de varias empresas. Esto inspiró el trabajo adicional de James Collip, quien desarrolló insulina pura utilizada para pruebas en humanos y cambió dramáticamente las perspectivas para todos los diabéticos. Antes del descubrimiento y la disponibilidad generalizada de la terapia con insulina, la esperanza de vida de los diabéticos era sólo de unos pocos meses.
Primeras investigaciones antiinfecciosas: Salvarsán, Prontosil, Penicilina y vacunas
El desarrollo de medicamentos para el tratamiento de enfermedades infecciosas fue un foco importante de los primeros esfuerzos de investigación y desarrollo. En 1900, la neumonía, la tuberculosis y la diarrea eran las tres principales causas de muerte en los Estados Unidos y la mortalidad en el primer año de vida superaba el 10%.
En 1911, Paul Ehrlich y el químico Alfred Bertheim (1879-1914) del Instituto de Terapia Experimental de Berlín desarrollaron la arsfenamina, el primer fármaco antiinfeccioso sintético. El medicamento recibió el nombre comercial de Salvarsán. Ehrlich, al observar tanto la toxicidad general del arsénico como la absorción selectiva de ciertos tintes por parte de las bacterias, planteó la hipótesis de que un tinte que contenga arsénico con propiedades de absorción selectiva similares podría usarse para tratar infecciones bacterianas. La arsfenamina se preparó como parte de una campaña para sintetizar una serie de dichos compuestos y se descubrió que exhibía una toxicidad parcialmente selectiva. La arsfenamina demostró ser el primer tratamiento eficaz para algunas enfermedades de origen bacteriano, hasta entonces incurables y que conducían inexorablemente a ulceraciones cutáneas graves, daños neurológicos y la muerte.
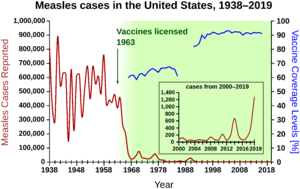
El enfoque de Ehrlich de variar sistemáticamente la estructura química de los compuestos sintéticos y medir los efectos de estos cambios en la actividad biológica fue ampliamente seguido por científicos industriales, incluidos los científicos de Bayer Josef Klarer, Fritz Mietzsch y Gerhard Domagk. Este trabajo, basado también en pruebas de compuestos disponibles en la industria de tintes alemana, condujo al desarrollo de Prontosil, el primer representante de la clase de antibióticos de las sulfonamidas. En comparación con la arsfenamina, las sulfonamidas tenían un espectro de actividad más amplio y eran mucho menos tóxicas, lo que las hacía útiles para infecciones causadas por patógenos como los estreptococos. En 1939, Domagk recibió el Premio Nobel de Medicina por este descubrimiento. Sin embargo, la espectacular disminución de las muertes por enfermedades infecciosas que se produjo antes de la Segunda Guerra Mundial fue principalmente el resultado de mejores medidas de salud pública, como agua potable y viviendas menos hacinadas, y el impacto de los medicamentos antiinfecciosos y las vacunas fue significativo principalmente después de la Segunda Guerra Mundial.
En 1928 Alexander Fleming descubrió los efectos antibacterianos de la penicilina, después de descubrir un hongo que podía matar bacterias. Sin embargo, su explotación para el tratamiento de enfermedades humanas esperaba el desarrollo de métodos para su producción y purificación a gran escala. Estos fueron desarrollados por un consorcio de compañías farmacéuticas liderado por los gobiernos de Estados Unidos y Gran Bretaña durante la guerra mundial.
A lo largo de este período hubo avances tempranos hacia el desarrollo de vacunas, principalmente en forma de investigación básica académica y financiada por el gobierno dirigida a la identificación de los patógenos responsables de enfermedades transmisibles comunes. En 1885, Louis Pasteur y Émile Roux crearon la primera vacuna contra la rabia. La primera vacuna contra la difteria se produjo en 1914 a partir de una mezcla de toxina diftérica y su antitoxina (producida a partir del suero de un animal inoculado), pero la seguridad de la inoculación era marginal y no se utilizó ampliamente. Estados Unidos registró 206 000 casos de difteria en 1921, lo que provocó 15 520 muertes. En 1923, los esfuerzos paralelos de Gaston Ramon en el Instituto Pasteur y del inmunólogo británico Alexander Thomas Glenny en los Laboratorios de Investigación Wellcome (posteriormente parte de GlaxoSmithKline) llevaron al descubrimiento de que se podía producir una vacuna más segura tratando la toxina diftérica con formaldehído. En 1944, Maurice Hilleman de Squibb Pharmaceuticals desarrolló la primera vacuna contra la encefalitis japonesa. Más tarde, Hilleman se trasladó a Merck & Co., donde desempeñó un papel clave en el desarrollo de vacunas contra el sarampión, las paperas, la varicela, la rubéola, la hepatitis A, la hepatitis B y la meningitis.
Los años de la posguerra (1945-1970)
Avances adicionales en la investigación antiinfecciosa
Las secuelas de la Segunda Guerra Mundial fueron una explosión en el descubrimiento de nuevos fármacos antibacterianos como las cefalosporinas (desarrolladas por Eli Lilly and Company basándose en el trabajo de Giuseppe Brotzu y Edward Abraham), la estreptomicina, las tetraciclinas (descubiertas en los Laboratorios Lederle, ahora una parte de Pfizer), la eritromicina (descubierta en Eli Lilly) y su extensión a una gama cada vez más amplia de patógenos bacterianos. La estreptomicina, descubierta durante un programa de investigación financiado por Merck & Co. en el laboratorio de Selman Waksman en la Universidad Rutgers en 1943, se convirtió en el primer tratamiento eficaz para la tuberculosis. En el momento de su descubrimiento, los sanatorios para el aislamiento de personas infectadas por tuberculosis eran una característica omnipresente en las ciudades de los países desarrollados, y el 50% moría dentro de los cinco años posteriores a la admisión.
Desarrollo y comercialización de medicamentos antihipertensivos
La hipertensión es un factor de riesgo de aterosclerosis, insuficiencia cardíaca, enfermedad de las arterias coronarias, accidente cerebrovascular, enfermedad renal y enfermedad vascular periférica, y es el factor de riesgo más importante de morbilidad y mortalidad cardiovascular en los países industrializados. Antes de 1940, aproximadamente el 23% de todas las muertes entre personas mayores de 50 años se atribuían a la hipertensión. Los casos graves de hipertensión se trataban mediante cirugía.
Los primeros avances en el campo del tratamiento de la hipertensión incluyeron agentes bloqueantes del sistema nervioso simpático de iones de amonio cuaternario, pero estos compuestos nunca se utilizaron ampliamente debido a sus graves efectos secundarios, porque aún no se habían establecido las consecuencias a largo plazo de la presión arterial para la salud, y porque debían administrarse mediante inyección.
En 1952, investigadores de Ciba Pharmaceutical Products, Inc. descubrieron el primer vasodilatador disponible por vía oral, la hidralazina. Una deficiencia importante de la monoterapia con hidralazina fue que perdió su eficacia con el tiempo (taquifilaxia). A mediados de la década de 1950, Karl H. Beyer, James M. Sprague, John E. Baer y Frederick C. Novello de Merck & Co. descubrieron y desarrollaron la clorotiazida, que sigue siendo el fármaco antihipertensivo más utilizado en la actualidad. Este desarrollo se asoció con una disminución sustancial en la tasa de mortalidad entre las personas con hipertensión. Los inventores fueron reconocidos con el Premio Lasker de Salud Pública en 1975 por "salvar incontables miles de vidas y aliviar el sufrimiento de millones de víctimas de hipertensión".
Una revisión Cochrane de 2009 concluyó que los fármacos antihipertensivos tiazídicos reducen el riesgo de muerte (RR 0.89), accidente cerebrovascular (RR 0.63), enfermedad coronaria (RR 0.84) y eventos cardiovasculares (RR 0.70) en personas con presión arterial alta. En los años siguientes se desarrollaron otras clases de fármacos antihipertensivos que encontraron amplia aceptación en la terapia combinada, incluidos los diuréticos de asa (furosemida, Hoechst Pharmaceuticals, 1963), betabloqueantes (ICI Pharmaceuticals, 1964), inhibidores de la ECA, y bloqueadores del receptor de angiotensina. Los inhibidores de la ECA reducen el riesgo de nueva aparición de enfermedad renal (RR 0.71) y de muerte (RR 0.84) en pacientes diabéticos, independientemente de si tienen hipertensión.
1970-década de 1990
En 1971 Akira Endo, un bioquímico japonés que trabajaba para la compañía farmacéutica Sankyo Co., identificó a la mevastatina (ML-236B), una molécula producida por el moho Penicillium citrinum, como un inhibidor de HMG-CoA reductasa, una enzima crítica para la producción de colesterol. Las pruebas con animales mostraron un muy buen efecto inhibidor al igual que los ensayos clínicos, sin embargo un estudio a largo plazo en perros encontró efectos tóxicos a altas dosis, dando como resultado el creer que la mevastatina era demasiado tóxica para uso humano. La mevastatina nunca se comercializó debido a sus efectos adversos como tumores, deterioro muscular y, a veces, muerte en perros de laboratorio.
P. Roy Vagelos, científico jefe y más tarde director ejecutivo de Merck & Co., estuvo interesado y realizó varios viajes a Japón a partir de 1975. En 1978, Merck había aislado la lovastatina (mevinolina, MK803) del hongo Aspergillus terreus, comercializado por primera vez en 1987 como Mevacor.
En abril de 1994 los resultados del Scandinavian Simvastatin Survival Study (Estudio escandinavo de supervivencia con simvastatina), un estudio patrocinado por Merck, fueron publicados. Los investigadores probaron la simvastatina, comercializada después como Zocor, en 4 444 pacientes con colesterol alto y enfermedades del corazón. Después de cinco años el estudio concluyó que los pacientes tuvieron una reducción del 35% en sus niveles de colesterol, y que sus probabilidades de morir por un infarto agudo de miocardio se redujeron en 42%. Endo recibió el Premio Japón en 2006 y el Premio Lasker en 2008, por su "investigación pionera sobre una nueva clase de moléculas" para "reducir el colesterol"
Siglo XXI
Desde hace varias décadas, los biofarmacéuticos han ido ganando importancia en comparación con los tratamientos con moléculas pequeñas. El subsector de la biotecnología, el de salud animal y el sector farmacéutico chino también han crecido sustancialmente. En el aspecto organizativo, las grandes corporaciones farmacéuticas internacionales han experimentado una disminución sustancial de su participación en el valor. Además, el sector genérico básico (sustituciones de marcas sin patente) se ha devaluado debido a la competencia.
Impacto de fusiones y adquisiciones farmacéuticas (M&A)
Un artículo de 2022 articuló esta noción de manera sucinta al decir: "en el negocio del desarrollo de medicamentos, los acuerdos pueden ser tan importantes como los avances científicos", lo que generalmente se conoce como pharmaceutical M&A (mergers and acquisitions, es decir, fusiones y adquisiciones farmacéuticas). El artículo destacó que algunas de las soluciones más impactantes de principios del siglo XXI solo fueron posibles gracias a actividades M&A, señalando específicamente a pembrolizumab y adalimumab.
Historia de la farmacia en España
En la España de la II república la Bioquímica fue protagonizada e impulsada por farmacéuticos y médicos españoles (incluso a nivel mundial).
Historia contemporánea de la farmacia en España
Estudios universitarios
Los farmacéuticos en la primera mitad del siglo xx que enseñaban Farmacia en las facultades solían tener dobles licenciaturas: Farmacia-Ciencias Naturales (botánica), Farmacia-Ciencias Químicas (esta era la más frecuente por el alto contenido de materias comunes) aunque también había farmacéuticos dedicados a la galénica. Estos farmacéuticos estudiaron con el plan de 1886 (que duró 50 años). La licenciatura constaba de cinco cursos: el preparatorio que se cursaba en una Facultad de Ciencias y se estudiaba Ampliación de Física, Mineralogía y Botánica, Química general y Zoología.
- Primer curso de Farmacia.- Instrumentos y aparatos de Física aplicados a la Farmacia, Mineralogía Aplicada, y Zoología Aplicada.
- Segundo Curso de Farmacia.- Botánica descriptiva y determinación de plantas medicinales, Química Inorgánica aplicada a Farmacia.
- Tercer Curso de Farmacia.- Materia farmacéutica vegetal, y Química Orgánica aplicada a la Farmacia.
- Cuarto Curso de Farmacia.- Análisis Químico y en particular de los alimentos, medicamentos y venenos, y Farmacia práctica o galénica, Legislación relativa a la Farmacia, y Prácticas de Materia animal, mineral y vegetal.
- Curso de Doctorado.- Se estudiaba Química biológica con su análisis, e Historia crítica de la Farmacia y Bibliografía farmacéutica.57
Era obligatorio realizar prácticas para obtener el doctorado y defender una tesis de investigación.
Desde finales del siglo XIX el farmacéutico avanzado tiene detrás del mostrador, no una rebotica amable y acogedora, capaz de albergar agradables tertulias más o menos científicas, sino un auténtico laboratorio químico-farmacéutico donde puede con toda solvencia preparar nuevos medicamentos. Otros farmacéuticos se salen de la oficina de farmacia para crear laboratorios independientes. Posteriormente será la industria farmacéutica la que prepare los nuevos medicamentos relegando la actividad galénica de los farmacéuticos de Oficina de Farmacia a una importante decadencia durante el siglo XX.
La química era fundamentalmente química orgánica aplicada a la Farmacia y la botánica era una farmacognosia y fitoquímica. Tuvo un enorme impulso la Química Biológica por varios farmacéuticos que fueron pioneros en incorporarla y desarrollarla en sus planes de estudios como curso obligatorio de doctorado (antes que los químicos, biólogos e incluso médicos).
En la primera mitad del siglo XX los farmacéuticos españoles llegaron a alcanzar niveles muy elevados en campos como la Botánica y la Farmacognosia, la Bioquímica y la Nutrición, la Química Orgánica y la Farmacia Galénica. El máximo interés para los farmacéuticos españoles fue sin duda la Química Biológica (Bioquímica) donde fueron líderes en su implantación en los planes de estudio de Farmacia (y más tarde de Ciencias Químicas, Naturales y Medicina). Sin embargo, el golpe de Estado militar y la posterior guerra civil española (1936-1939) truncaron con las posibilidades de desarrollo de la Farmacia Española. Muchos de los farmacéuticos exiliados contribuyeron a mejorar el nivel científico farmacéutico de no pocos países latinoamericanos.
Los farmacéuticos españoles no se interesaron demasiado, durante la primera mitad del siglo XX, por disciplinas como la Farmacología experimental, que de hecho era incipiente en aquella época. La farmacología sí que fue una disciplina que tuvo un gran desarrollo junto con la fisiología en las facultades de Medicina. Fue decisivo el impulso que le dio a la misma don Teófilo Hernando Ortega (n. 1881, Torreadrada, Segovia) catedrático de terapéutica de la facultad de Medicina de Madrid y Juan Negrín, fisiólogo de prestigio y personaje político de la II República Española y la guerra civil. Varios médicos farmacólogos brillantes se tuvieron que exiliar a otros países (Estados Unidos, México, etc). Se considera a Teófilo Hernando el padre de la Farmacología clínica española. Se exilió a Francia pero volvió a España para ejercer la medicina clínica aunque nunca volvió a ejercer la docencia.
En 1944 hubo una reestructuración de los planes de estudio de Farmacia dando lugar a un plan de seis años (al igual que los licenciados en Medicina) aunque luego en 1965 volvió a ser de cinco años. Se consolidaba una carrera con una sólida base científica (se introduce la asignatura de Química Farmacéutica separada de la Química Orgánica de primeros cursos, la Microbiología y la Higiene, la Fisiología Vegetal y se considera a la Bioquímica como troncal y no sólo de curso de doctorado).
La Farmacia española no empezaría a recuperarse hasta bien entrada la década de los años 60, bien por el exilio exterior o el interior de sus protagonistas.
En el año 1973 se introduce la Farmacología (se llamaba Farmacodinamia), la Toxicología, la Fisiología y la Biofarmacia y Farmacocinética (en algunas Facultades se daba en lugar o con el nombre de Farmacia Galénica Especial) en el plan de estudios de Farmacia. No obstante, durante la década de los 60 algunos farmacéuticos ya se habían especializado en Farmacología (destacan nombres como Joaquín del Río, Francisco Zaragozá y otros) que han desarrollado fructíferas carreras científicas en instituciones vinculadas al CSIC o a la Universidad en el área de la Farmacología. Por otra parte, varios profesores de Farmacia se convierten en líderes académicos de las enseñanzas de la Farmacocinética y Biofarmacia (José María Plá Delfina, José Doménech Berrozpe, Rafael Cadórniga, etc...). Se ponen las bases para el desarrollo científico de la Farmacia Hospitalaria y la Farmacia Clínica. Un farmacéutico que tuvo gran influencia política en el desarrollo de la Farmacia durante la democracia fue Juan Manuel Reol Tejada (fue el primer director general de Farmacia del Ministerio de Sanidad en un gobierno democrático y farmacéutico muy activo en la Real Academia de Farmacia y miembro del Club de Roma). Uno de los grandes impulsores de la Farmacia Clínica en los Hospitales fue Joaquím Bonal (que fue Jefe del Servicio de Farmacia del Hospital Sant Pau i Santa Creu de Barcelona y director general de Farmacia y Productos Sanitarios). Distinguidos profesores de Farmacia y Tecnología Farmacéutica (nombre actual de los Departamentos de Farmacia Gálénica) como por ejemplo Alfonso Domínguez-Gil Hurlé lideran la aplicación de la Farmacocinética y Biofarmacia a la práctica de la Farmacia Hospitalaria, dotando de alto contenido científico a la práctica de la misma. Los farmacéuticos entraban de lleno en áreas de la Farmacología hasta entonces poco exploradas por ellos.
Como iniciativa propia y con el impulso del Profesor Eduardo L. Mariño, catedrático de Farmacia Galénica, en el BOE de 1993 aparece por primera vez, en la Universidad de Barcelona, dentro de los planes de estudios homologados la asignatura "Farmacia Clínica y Farmacoterapia", para ser cursada por todos los alumnos de la Licenciatura de Farmacia. En el plan de estudios de 1998 se generaliza la Farmacia clínica como asignatura de pregrado, así como la troncalidad de asignaturas como Anatomía humana, Fisiopatología humana, Genética molecular e Inmunología y se potencian la Farmacología, Farmacia Galénica (incluida la Biofarmacia), y la Química Farmacéutica. Además, se introduce un período de prácticas tuteladas de seis meses de duración en Servicios de Farmacia Hospitalaria u Oficinas de Farmacia (acreditadas) el cual sirve aplicación e introducción a la práctica de la Farmacia Clínica y/o la Atención Farmacéutica.
Por tanto, ya desde 1973, y sobre todo desde la década de los 90, los farmacéuticos reciben una sólida base biomédica para conocer bien el efecto de los medicamentos sobre el organismo y el del organismo sobre los medicamentos manteniendo el conocimiento sobre los medicamentos en sí mismos.
Hacia finales del s. XX varios farmacéuticos despuntan en áreas relacionadas como la Bioquímica y Biología Molecular (Joan Massagué, Julio Rodríguez Villanueva), la Microbiología (Rafael Sentandreu, César Nombela), la Biología celular y molecular (Juan Carlos Izpisúa, José Ramón Naranjo), la Farmacología Experimental (Fernando Gago, Julio Cortijo, Eva Delpón) entre muchos otros y en la Política Sanitaria (Federico Mayor Zaragoza).
Tanto en áreas biomédicas relacionadas como la Bioquímica, la Biología Celular, la Biología Molecular y la Microbiología (donde la carrera de Farmacia, sobre todo a partir de los años 70 prepara excelentemente a los farmacéuticos) como en las Ciencia y Práctica Farmacéuticas (la Farmacología, la Biofarmacia y Farmacocinética, la Tecnología Farmacéutica y la Farmacia clínica) un nutrido grupo de farmacéuticos alcanzan niveles profesionales muy destacados.
Servicios farmacéuticos
En 1919 se reguló la venta de las especialidades farmacéuticas y cinco años más tarde se decidió desregularlas. Ello provocó fuertes enfrentamientos entre detractores y defensores de que la oficina de farmacia era la única adecuada para vender medicamentos. Este debate se ha reabierto en la actualidad.
La oficina de farmacia pasa a convertirse en una pequeño comercio donde prima la venta de productos sobre la actividad profesional del farmacéutico. Ello ha llegado a evidenciar una desproporción enorme entre la capacitación y formación científica del farmacéutico en relación con su actividad oficinal..
Otra evidencia de la crisis profesional de la Farmacia es el hecho, más tarde, en 1967 algunos pioneros de la farmacia hospitalaria, como por ejemplo José María Suñé y Ruiz Jarabo, intentaron regularizar la presencia de farmacias en todos los hospitales, ello provocó una reacción en contra del Consejo General de Colegios Oficiales de Farmacéuticos de la época. Ya en los 70 finalmente, se exigió por ley la creación de los servicios farmacéutico jerarquizados en los hospitales de la seguridad social.
Ante tal situación profesional de la Farmacia los Colegios Oficiales de Farmacéuticos ejercieron y ejercen una presión en conseguir que la oficina de farmacia sea considerada como un elemento clave en la cadena de valor del medicamento (hasta hoy en día el farmacéutico de oficina ingresa un porcentaje de los medicamentos que vende; a diferencia de los farmacéuticos hospitalarios que son asalariados (estatutarios) al igual que los médicos hospitalarios).
Posteriormente, en la década de los 80-90, se ha regulado más el carácter asistencial del farmacéutico de oficina de farmacia y hoy en día ha conseguido unos estándares aceptables, en parte por el desarrollo de la Atención Farmacéutica en el ámbito de la Farmacia Hospitalaria. La Farmacia Hospitalaria representaría a partir de la década de los setenta, cuando se generalizó la presencia de Servicios de Farmacia en los hospitales españoles, un enorme empuje cualitativo a la actividad profesional del farmacéutico desarrollándose sus vertientes más sanitarias como la información de medicamentos, la educación al paciente, la farmacovigilancia, la monitorización de niveles plasmáticos de fármacos (aplicación de la farmacocinética que se estudiaba de forma generalizada en las facultades de Farmacia) y su potente influencia en la racionalización del consumo de medicamentos en el ámbito hospitalario a través de la selección de fármacos y la compra directa de ellos por parte de los hospitales (ahorrándose el sistema sanitario el margen de distribuidores y de oficinas de farmacia; y no pagando nada el paciente por los medicamentos hospitalarios). La Farmacia clínica es reconocida como la principal actividad de los servicios de farmacia hospitalaria y se adapta hacia la Atención Farmacéutica que se implantaría en las actuales oficinas de farmacia. La Sociedad Española de Farmacia Hospitalaria (SEFH) ejerce un fuerte influencia en la política farmacéutica en las últimas décadas del s. XX incrementando la calidad de la farmacoterapia y alcanzando cotas insospechadas, unas décadas antes, de uso racional de los mismos en los hospitales españoles. De forma complementaria, la clásica Farmacia Galénica (con un alto contenido de Biofarmacia y Farmacocinética) recobra un protagonismo especial a finales del s. XX como necesidad de encontrar nuevas formas farmacéuticas capaces de administrar las nuevas terapias biológicas (proteínas, genes, células, etc...).
Industria farmacéutica
La industria farmacéutica española, a finales del s. XIX y principios del s. XX probablemente debido a la decadencia económica y social no pudo recuperar el terreno perdido que otros países habían ganado (Francia, Alemania, Inglaterra) con el desarrollo de una potente industria farmacéutica. EL único laboratorio de la postguerra civil que tenía un buen nivel científico y empresarial era el Instituto de Biología y Sueroterapia (IBYS). Durante la época franquista España era un mercado con muchas posibilidades de expansión para la industria farmacéutica internacional y nacional pero el nacionalismo imperante propugnó una expropiación, en los años 50, de las grandes multinacionales alemanas existentes en el país antes la guerra civil. Surgieron de esta forma CEPA, Explosivos y Cros, y el Instituto Español de Farmacología (IEF) vinculado al recién creado Consejo Superior de Investigaciones Científicas (CSIC). Esta estrategia no dio resultado científico ni empresarial, salvo el impulso académico del IEF en el ámbito de la fisiología. La falta de inversión en investigación y las políticas entre multinacionales y la patronal (farmaindustria, recién creada) y la Administración Española convirtieron a España en un mercado para comercializar medicamentos pero en detrimento de todo atisbo de investigación científica y farmacéutica.
Los años 1950 a 1970 son más bien anémicos en cuanto a ciencia farmacéutica se refiere (con la posible excepción de los farmacéuticos dedicados a la Química, ya que durante la primera mitad del s. XX había una excelente escuela de químicos españoles; destacan nombres como Enrique Gutiérrez Ríos y Manuel Lora-Tamayo o a la Bioquímica como Manuel Losada Villasante o Ángel Santos Ruiz). Posteriormente, Farmaindustria sí apoyaría el desarrollo y la investigación de las grandes multinacionales en España (la industria es muy sensible al entorno regulador y se adapta rápidamente). Tanto las grandes empresas farmacéuticas (esta época es la de mayor esplendor de las multinacionales como centros de producción masiva de medicamentos) como las nacionales (originadas en su mayoría por farmacéuticos emprendedores) empleaban a farmacéuticos como responsables de la producción y desarrollo de medicamentos.
Historia de la farmacia en Estados Unidos
La historia de la farmacia en los Estados Unidos es la historia de un crisol de nuevas ideas e innovaciones farmacéuticas extraídas de los avances que compartieron los europeos, la medicina nativa americana y las plantas medicinales recién descubiertas en el Nuevo Mundo. La farmacia estadounidense surgió de esta mezcla fértil y ha impactado la historia de los EE. UU. y el curso global de la farmacia.
siglo XVIII
A inicios del siglo XVIII James Edward Oglethorpe, fundador de la Provincia de Georgia, con el apoyo financiero de la Sociedad de Boticarios de Londres y otros, emprendió un esfuerzo para identificar y trasplantar especies de plantas beneficiosas de las colonias tropicales a Savannah, Georgia. Desafortunadamente para Oglethorpe (y para todos los colonos del sur), la expedición que marcó este primer intento de un grupo organizado de boticarios del Viejo Mundo de beneficiarse del potencial de la Norteamérica británica como granja de medicinas nunca dio frutos. El investigador principal de la expedición al Caribe, el botánico Robert Miller, se vio obstaculizado por una enfermedad y la falta de cooperación de los colonos españoles, y todo el apoyo de Londres cesó cuando Miller murió sin mucho éxito.
Las primeras "farmacias" en Norteamérica "aparecieron en Bethlehem, Pensilvania, Boston, Nueva York, y Filadelfia" probablemente como protofarmacias en el siglo XVII—por ejemplo Gysbert van Imbroch (1610-1665) dirigió una "tienda general" que vendía medicamentos desde 1663 hasta 1665 en Wiltwijck, Nuevos Países Bajos, actual Kingston (Nueva York)— precediendo a las boticas dedicadas del siglo XVIII y proporcionando un modelo. Debido a ese modelo y a costumbres que se remontan a las primeras boticas del mundo árabe medieval, la mayoría de las farmacias continuaron vendiendo productos más generales, perfumes, cosméticos y bebidas de todo tipo junto con medicamentos, y todavía lo hacen.
Christopher Marshall

Christopher Marshall (1709-1797) fue un inmigrante irlandés nacido en Dublín que llegó a Filadelfia en 1727 y dos años después estableció su botica llamada Marshall Drug Store (Farmacia Marshall). Durante 96 años, esta empresa farmacéutica se convirtió en una tienda minorista, un núcleo de fabricación química a gran escala, una escuela de formación "práctica" para farmacéuticos y un depósito de suministros importante durante la Revolución de las Trece Colonias ya que Marshall era uno de los patriotas (habitantes de las Trece Colonias que se oponían al control británico). Christopher Marshall también es conocido por The Remembrancer, un diario que mantuvo durante la Revolución y la Guerra pero que no fue publicado hasta 1839 como Extracts from the Diary of Christopher Marshall, 1774-1781. Finalmente la farmacia fue administrada por su nieta Elizabeth (1768-1836), la segunda mujer farmacéutica de los Estados Unidos. Charles Marshall (1744-1825), hijo de Christopher y padre de Elizabeth, fue el primer presidente del Colegio de Boticarios de Filadelfia.
John Morgan
El Pennsylvania Hospital, fundado en 1751 en Filadelfia, fue el primer hospital establecido en los Estados Unidos. La Farmacia del hospital inició sus operaciones al año siguiente. El primer farmacéutico del hospital fue Jonathan Roberts, pero fue su sucesor John Morgan (1735-1789), cuyo impacto en la Farmacia y la Medicina influyó en cambios que serían de importancia para el desarrollo profesional de la Farmacia en los Estados Unidos. Primero como farmacéutico, luego como médico, abogó por la redacción de recetas médicas y defendió la práctica independiente de ambas profesiones.
John Morgan participó con los británicos en la Guerra de los Siete Años con el grado de teniente y sirvió como cirujano en el frente occidental. Después estudió medicina en la Universidad de Edimburgo y se graduó en 1763. Recorrió Europa, realizó prácticas médicas en París y visitó Italia. Durante este tiempo fue elegido miembro de la Real Academia de Cirugía en París (Académie nationale de chirurgie) en 1764; y del Royal College of Physicians de Londres y del Royal College of Physicians of Edinburgh en 1765. En 1765 John Morgan junto con William Shippen Sr., otro graduado de Edimburgo, fundaron la Escuela de Medicina de la Universidad de Pensilvania (actualmente la Escuela de Medicina Perelman), la escuela de medicina más antigua de Estados Unidos. Morgan fue uno de los miembros fundadores de la Sociedad Filosófica Estadounidense en 1766, en la que fungió como curador de 1769 a 1770.
John Morgan sirvió como cirujano en jefe del Ejército Continental de octubre de 1775 a enero de 1777 durante la Guerra de Independencia de los Estados Unidos. Este puesto sería el antecedente del de Cirujano General del Ejército de los Estados Unidos. El Congreso Continental lo autorizó para inspeccionar los hospitales de los regimientos, examinar a sus cirujanos y transferir a los pacientes si fuera necesario. El rencor con los cirujanos de los regimientos se hizo tan extenso que Morgan renunció tras el traslado del Ejército Continental de Boston a la ciudad de Nueva York.
Andrew Craigie
El bostoniano Andrew Craigie (1754-1819) fue designado por el Comité de Seguridad de la Provincia de la bahía de Massachusetts el 30 de abril de 1775 para que se encargara de las tiendas de medicamentos. Aparece enlistado en un manuscrito de "Hombres médicos en la Revolución estadounidense", depositado en la Biblioteca del Congreso de Estados Unidos por el Dr. J. M. Toner. El Congreso Provincial de Massachusetts refirió a Craigie como "comisario de las tiendas de medicamentos" y le encargó el proveer camas, lino y otros suministros necesarios para la atención de los pacientes de las tropas reunidas en los alrededores de Boston. Atendió a los enfermos y heridos en la Batalla de Bunker Hill, dos meses después de su nombramiento. Andrew Craigie es conocido por ser el primer Boticario General del Ejército Continental durante la Guerra de Independencia de los Estados Unidos. El Boticario General (en inglés Apothecary General) era un puesto militar dentro de los ejércitos británico y estadounidense en dicho conflicto. Acorde a los estatutos británicos, el Boticario General era un oficial no combatiente quien, bajo el mando de un secretario de guerra, suministraba al ejército con medicamentos, tiendas hospitalarias, instrumentos quirúrgicos, etc., y se mantuvo como Boticario General de los Estados Unidos hasta 1783.
siglo XIX
En la primera mitad del siglo XIX la Farmacia en Estados Unidos no era una profesión regulada o restringida. La venta de medicamentos estaba disponible para cualquiera. Los mayoristas suministraban los kits de medicinas. Los medicamentos eran vendidos por las tiendas en general, los médicos o casi cualquier persona sin requerir capacitación. Además de medicamentos, las farmacias vendían una variedad de materiales que incluían productos químicos, tintes, venenos como el arsénico e incluso pinturas y aceites. La mayoría de los medicamentos eran de origen vegetal, pero los importadores no tenían forma de evaluar la calidad. Las materias primas importadas para medicamentos podían variar en calidad. En ocasiones, los medicamentos rechazados en Europa se enviaban a Estados Unidos. Los vendedores poco éticos hacían rendir sus productos añadiendo materiales inertes como aserrín. Posteriormente el ensayo químico de medicamentos se convirtió en una especialidad. Los mayoristas pagaban por el análisis de un embarque antes de aceptarlo.
Los farmacéuticos de Filadelfia, enfrentándose a un deterioro en la práctica de la Farmacia y a una clasificación discriminatoria por parte de la facultad de Medicina de la Universidad de Pensilvania, se reunieron en Carpenters' Hall el 23 de febrero de 1821. El 13 de marzo, en una segunda reunión, se votó para formar el Philadelphia College of Pharmacy (Colegio de Farmacia de Filadelfia) (PCP) actualmente University of the Sciences in Philadelphia. 68 farmacéuticos firmaron la constitución de esta primera asociación farmacéutica en los Estados Unidos. Las clases empezaron el 9 de noviembre de 1821.
La primera industria estadounidense en plantas medicinales fue llevada por la Sociedad Unida de Creyentes en la Segunda Aparición de Cristo, comúnmente conocidos como los Shakers. Ellos empezaron la industria en 1820, alcanzaron su pico en la década de 1860 y después menguaron para finales del siglo XIX. Los Shakers recolectaban o cultivaban alrededor de 200 plantas; luego las secaban, picaban y prensaban en bloques; y después las etiquetaban y vendían a farmacéuticos y médicos en todo el mundo. También producían toneladas de extractos.
En Estados Unidos la necesidad de una mejor comunicación entre los farmacéuticos, estándares para la educación y aprendizaje; y un control de calidad sobre los medicamentos importados llevó a convocar una convención de 20 representantes en el Philadelphia College of Pharmacy (PCP) entre el 6 y 8 de octubre de 1852. Así se fundó la American Pharmaceutical Association, actualmente la American Pharmacists Association (APhA). Con Daniel Burlington Smith como su primer presidente y con William Procter Jr. como su primer secretario, la APhA fue la primera asociación de farmacéuticos establecida en los Estados Unidos.
Las leyes de farmacia para regular quién podía ejercerla se estaban debatiendo en la APhA en 1868. La asociación redactó una ley modelo para su consideración por las legislaturas estatales. Sin regulación, pensaban que los farmacéuticos no estarían adecuadamente capacitados.
William Procter Jr.
William Procter Jr. (1817-1874) fue un farmacéutico estadounidense graduado del Philadelphia College of Pharmacy en 1837. Es generalmente considerado como el Padre de la Farmacia en los Estados Unidos.
En 1840 Procter participó en la revisión de la Farmacopea de Estados Unidos y después el Comité de Revisión lo contrató como consultor por 30 años.
En 1844 Procter abrió su farmacia, en la que incluyó un laboratorio y un área para escribir artículos científicos y editoriales. Investigó una serie de aceites volátiles y experimentó con nuevos métodos e instrumentos. Sus resultados fueron publicados en el American Journal of Pharmacy, del cual fue editor de 1848 a 1870. Él añadió resúmenes de artículos publicados en Gran Bretaña y Francia.
Procter jugó un papel clave en la fundación de la APhA en 1851 al ser su primer secretario y después su presidente. Presionó para lograrla a través de editoriales en el American Journal of Pharmacy. Procter se convirtió en profesor de farmacia práctica y teórica en la Philadelphia College of Pharmacy en 1846. Creía que los aprendizajes eran la mejor manera de formar farmacéuticos. De octubre a febrero se impartían conferencias nocturnas para los aprendices. Sus conferencias cubrieron técnicas farmacéuticas como maceración, percolación y destilación, seguidas de una discusión sobre medicamentos y preparaciones. Continuó en la universidad durante casi 20 años y renunció en 1866. Regresó al cargo en 1872 después de la muerte de Edward Parrish. Procter murió en 1874 poco después de completar una conferencia en la universidad.
Albert Benjamin Prescott
Albert Benjamin Prescott (1832-1905), un graduado en Medicina de la Universidad de Michigan, fue nombrado en 1876 decano de la Escuela de Farmacia de la misma institución (University of Michigan College of Pharmacy), la primera escuela de Farmacia de una universidad estatal en los Estados Unidos (fue establecida en 1868). Los cambios revolucionarios en el plan de estudios de la educación farmacéutica fueron uno de los mayores logros del doctor Prescott. A lo largo del siglo XIX, un requisito previo para los estudios farmacéuticos de nivel superior se basaba principalmente en programas de aprendizaje en los que los farmacéuticos aprendían de forma práctica. Según el profesor Edward Parrish, miembro del Philadelphia College of Pharmacy, el objetivo de los programas de aprendizaje era brindar a los estudiantes una experiencia preprofesional y prepararlos para la admisión a los cursos ofrecidos por las universidades. Sin embargo, no existían requisitos legales para la formación preparatoria en la escuela secundaria antes de la inscripción en un programa de aprendizaje. Así la Escuela de Farmacia de la Universidad de Michigan continuó matriculando estudiantes que eran expertos en memorizar nombres de medicamentos y realizar trabajos prácticos, pero que carecían de conocimientos fundamentales de ciencias básicas. Una vez que el doctor Prescott asumió la responsabilidad de la Escuela de Farmacia de la Universidad de Míchigan, dio un paso bastante innovador al lanzar un programa que no sólo ofrecía una amplia experiencia de laboratorio en ciencias básicas sino que también eliminaba el requisito de aprendizaje por primera vez en la historia. Otros cambios mayores fueron: un laboratorio de Farmacia, un plan de estudios definido que incluía ciencias básicas y un programa que exigía la atención de los estudiantes a tiempo completo. Muchos, incluyendo a William Procter Jr., se mostraron escépticos sobre el mérito del diploma ofrecido en la Universidad debido a requisitos de cursos tan poco tradicionales. Al doctor Prescott incluso se le negó ser delegado en la reunión de la APhA en 1871. Según la cláusula de los estatutos de la APhA, "todas las facultades de Farmacia u organizaciones farmacéuticas locales tendrán derecho a cinco representantes", pero la Universidad de Míchigan no entraba dentro de la definición de "facultad de Farmacia" u "organización farmacéutica" debido a su plan de estudios diferente. El doctor Prescott respondió a la APhA diciendo que el aprendizaje no era la mejor manera de enseñar a los estudiantes ya que se ignoraba la naturaleza de los materiales con los que trataban los estudiantes. Además, apoyó su argumento diciendo que “el farmacéutico que capacitó al aprendiz también recibió un aprendizaje sin orientación científica”, por lo que no había algún avance neto en el conocimiento farmacéutico real. Además de defender la educación farmacéutica basada en laboratorio, el doctor Prescott promovió cursos preparatorios antes de la inscripción universitaria. Entre los requisitos para la Universidad de Míchigan que él estableció antes de la inscripción para garantizar una comprensión adecuada de los cursos de nivel superior estaban "tres años de enseñanza en latín y alemán, álgebra mediante ecuaciones cuadráticas, botánica y física elemental, además de aritmética mediante involución y evolución, y la correcta escritura del inglés". Es posible que los pasos innovadores del Dr. Prescott no hayan sido bienvenidos al principio, pero finalmente los educadores y líderes a cargo de la educación farmacéutica se dieron cuenta de la importancia de sus actos y se adaptaron a los nuevos cambios.
La Farmacopea de Estados Unidos (United States Pharmacopeia, USP) surgió en 1820 cuando 11 médicos se reunieron para tomar medidas para proteger a los pacientes de ser dañados por la inconsistencia y baja calidad de las medicamentos preparados de la época. Fue el primer libro de estándares de fármacos de una fuente profesional en haber logrado la aceptación de una nación. En 1877 la USP estaba en riesgo de disolverse debido a la falta de interés de los médicos. Edward Robinson Squibb (1819-1900), fabricante farmacéutico y médico, se refirió a este problema durante una convención de la APhA. Los farmacéuticos formaron un "Comité de Revisión" presidido por el farmacéutico hospitalario Charles Rice y asistido por el profesor Joseph P. Remington. y el doctor Squibb. Con ellos la USP recobró importancia. La USP, junto con el Formulario nacional de medicamentos (NF) fueron adoptados como estándares oficiales en la Ley de Pureza de Alimentos y Medicamentos (Pure Food and Drug Act) de 1906.
A pesar de la habilidad profesional y la integridad de los farmacéuticos del siglo XIX raramente las preparaciones de un mismo medicamento herbolario tenían la misma efectividad, aun si eran preparadas por procesos idénticos. Los medicamentos hechos de plantas variaban ampliamente en contenido de alcaloides y glucósidos. La primera solución a este problema llegó cuando en 1879 la compañía farmacéutica Parke, Davis & Co. presentó la primera formulación farmacéutica estandarizada, el "Liquor Ergotae Purificatus" ("Líquido purificado de cornezuelo"). Albert Brown Lyons, como químico en jefe de la compañía, desarrolló adicionalmente un método de ensayo para alcaloides. Hervey C. Parke y George S. Davis, los fundadores de la compañía, reconocieron el valor del trabajo de Lyons y en 1883 anunciaron una lista de veinte "líquidos normales" estandarizados. Parke-Davis también fue pionera en desarrollar estándares farmacológicos y fisiológicos para la industria farmacéutica.
Las expediciones en búsqueda de nuevas plantas medicinales probablemente sean tan antiguas como la Farmacia misma. Científicos aventureros tales como el médico Henry Hurd Rusby abrieron nuevos horizontes para el avance de la Farmacia y la Medicina a finales del siglo XIX. En 1885 fue enviado por Parke, Davis & Co. a Perú para recolectar hojas de coca. El doctor Rusby volvió con 45 mil especímenes botánicos entre los cuales había nuevas plantas medicinales como Guarea guidonia (cocillana). Las preparaciones farmacéuticas a partir de estas plantas siguen siendo importantes en la Medicina. El doctor Rusby posteriormente fue decano de la Escuela de Farmacia de la Universidad de Columbia.
siglo XX
Medicamentos inseguros y regulación temprana de la industria farmacéutica
Antes del siglo XX, los medicamentos eran generalmente producidos por fabricantes de pequeña escala con poco control regulatorio sobre la fabricación o afirmaciones de seguridad y eficacia. En la medida en que tales leyes existieron, su aplicación fue laxa. En los Estados Unidos, la mayor regulación de las vacunas y otros medicamentos biológicos fue impulsada por los brotes de tétanos y las muertes causadas por la distribución de vacuna contra la viruela y antitoxina diftérica contaminadas. La Ley de Control de Productos Biológicos de 1902 (Biologics Control Act) requería que el gobierno federal otorgara aprobación previa a la comercialización para cada medicamento biológico y para el proceso y las instalaciones que producían dichos medicamentos. Los intentos del gobierno de utilizar la ley para procesar a los fabricantes por hacer afirmaciones de eficacia sin fundamento se vieron socavados por un fallo de la Corte Suprema que restringió los poderes de aplicación del gobierno federal a casos de especificación incorrecta de los ingredientes del medicamento.

En 1937, más de 100 personas murieron tras ingerir el "Elixir sulfanilamida" fabricado por S.E. Compañía Massengill de Tennessee. El producto fue formulado en dietilenglicol, un disolvente altamente tóxico que ahora se usa ampliamente como anticongelante. Según las leyes vigentes en ese momento, el procesamiento del fabricante sólo era posible bajo el tecnicismo de que el producto había sido llamado "elixir", lo que literalmente implicaba una solución en etanol. En respuesta a este episodio, el Congreso de los Estados Unidos aprobó la Ley Federal de Alimentos, Medicamentos y Cosméticos de Estados Unidos de 1938 (Federal Food, Drug, and Cosmetic Act), que por primera vez exigía una demostración de seguridad previa a la comercialización antes de que un medicamento pudiera venderse, y prohibía explícitamente las afirmaciones terapéuticas falsas.
Un informe de la Comisión Federal de Comercio publicado en 1958 intentó cuantificar el efecto del desarrollo de antibióticos en la salud pública estadounidense. El informe encontró que durante el período 1946-1955, hubo una caída del 42% en la incidencia de enfermedades para las cuales los antibióticos eran efectivos y sólo una caída del 20% en aquellas para las cuales los antibióticos no eran efectivos. El informe concluye que "parece que el uso de antibióticos, el diagnóstico precoz y otros factores han limitado la propagación de la epidemia y, por tanto, el número de estas enfermedades que se han producido". El estudio examinó además las tasas de mortalidad de ocho enfermedades comunes para las cuales los antibióticos ofrecían una terapia eficaz (tuberculosis, disentería, escarlatina, tos ferina, infecciones meningocócicas y neumonía, entre otros), y encontró una disminución del 56% durante el mismo período. Entre ellos destaca una disminución del 75% en las muertes por tuberculosis.
Durante los años 1940-1955, la tasa de disminución de la tasa bruta de mortalidad en Estados Unidos se aceleró del 2% anual al 8% anual, y luego volvió a la tasa histórica del 2% anual. La dramática disminución en los años inmediatos a la posguerra se ha atribuido al rápido desarrollo de nuevos tratamientos y vacunas para enfermedades infecciosas que se produjo durante esos años. El desarrollo de vacunas continuó acelerándose, siendo el logro más notable del período el desarrollo de la vacuna contra la polio por parte de Jonas Salk en 1954 con la financiación de la Fundación Nacional para la Parálisis Infantil, una organización sin fines de lucro. El proceso de la vacuna nunca fue patentado, sino que se entregó a compañías farmacéuticas para que lo fabricaran como un genérico de bajo costo. En 1960, Maurice Hilleman de Merck Sharp & Dohme identificó el papovirus SV-40, que más tarde se demostró que causa tumores en muchas especies de mamíferos. Más tarde se determinó que SV-40 estaba presente como contaminante en lotes de vacunas contra la polio que se habían administrado al 90% de los niños en los Estados Unidos. La contaminación parece haberse originado tanto en la reserva celular original como en el tejido de mono utilizado para la producción. En 2004, el Instituto Nacional del Cáncer (Estados Unidos) anunció que había llegado a la conclusión de que el SV-40 no está asociado con el cáncer en las personas.
Otras vacunas nuevas notables de la época incluyen las del sarampión (1962, John Franklin Enders del Children's Medical Center Boston, posteriormente refinada por Maurice Hilleman en Merck), la rubéola (1969, Hilleman, Merck) y las paperas (1967, Hilleman, Merck). Las incidencias de rubéola, síndrome de rubéola congénita, sarampión y paperas en Estados Unidos disminuyeron >95% inmediatamente después de la vacunación generalizada. Los primeros 20 años de vacunación contra el sarampión autorizada en los EE. UU. evitaron aproximadamente 52 millones de casos de la enfermedad, 17 400 casos de retraso mental y 5 200 muertes.
Futuro
Las áreas de mejora son una correcta planificación de estudiantes en las facultades, una más clara estrategia y objetivos de las Facultades de Farmacia, y un mayor desarrollo de la Atención Farmacéutica en la Oficina de Farmacia y otros ámbitos. A principios del s. XXI la Farmacia en España se acerca a la Medicina desde una especialización profunda y científica en todas las ciencias farmacéuticas (incluida la farmacología) con múltiples e interesantes campos de aplicación práctica profesional (hospitales, atención primaria, administración sanitaria, industria farmacéutica, centros de investigación y docencia universitaria y en las oficinas de farmacia).
Los constantes cambios tecnológicos han originado una serie de agencias internacionales como la EMA, FDA o la OMS en donde farmacéuticos, médicos y otros científicos trabajan en equipos para evaluar y controlar posibles riesgos sanitarios en la población, ampliando así el área de servicios farmacéuticos.
Véase también
 En inglés: History of pharmacy Facts for Kids
En inglés: History of pharmacy Facts for Kids
- Botica
- Boticario
- Farmacéutico
- Farmacia
- Farmacia-Museo de Lviv
- Historia de la botánica
- Historia de la ciencia y la tecnología en España
- Historia de la industria farmacéutica
- Historia de la medicina
- Historia de los boticarios
- Historia de los jardines botánicos
- Historia del veneno
- Museo de Historia de la Farmacia de la Universidad de Basilea
- Museo de la Farmacia de Bressanone
- Museo de la Farmacia de Santa Catarina (Lisboa)
- Museo de la Farmacia Militar