Ateroesclerosis para niños
Datos para niños Ateroesclerosis |
||
|---|---|---|
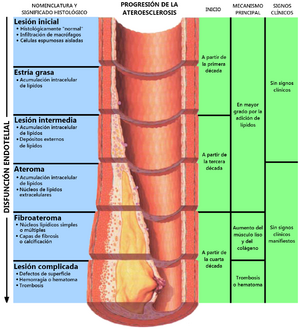 Progresión de la ateroesclerosis (las proporciones se han exagerado; ver texto)
|
||
| Especialidad | cardiología | |
La ateroesclerosis es un síndrome caracterizado por el depósito e infiltración de sustancias lipídicas en la capa íntima de las paredes de las arterias de mediano y grueso calibre. Es la forma más común de arteriosclerosis.
Provoca una reacción inflamatoria y la multiplicación y migración de las células musculares lisas de la pared, que van produciendo estrechamientos de la luz arterial. Los engrosamientos concretos son denominados placa de ateroma.
Contenido
Etimología y ortografía
El término ateroesclerosis proviene de los palabras griegas ἀθήρα athéra (‘engrudo’) y σκληρός sklerós (‘duro’). No proviene de ἀρτηρία arteria (‘arteria’).
La Real Academia Española, en su Diccionario panhispánico de dudas, prefiere aterosclerosis en vez de ateroesclerosis («algo menos frecuente»). En cambio, como adjetivo propone únicamente ateroesclerótico. Sin embargo, en el idioma español hay una norma usual: cuando a una palabra que comienza por s líquida se le antepone un prefijo terminado en vocal, suele añadirse una e intermedia.
Placas de ateroma
Las placas de ateroma o ateromas son lesiones focales que se inician en la capa íntima de una arteria.
Morfología
Presentan un núcleo central blando, grumoso y amarillento, formado por lípidos (colesterol y sus ésteres), cubierto por una capa fibrosa. Normalmente sólo se presentan ocupando una parte de la circunferencia de la pared arterial, en forma de parches, variables a lo largo del vaso. Inicialmente esparcidos, pero aumentan en número a medida que la enfermedad avanza.
En los casos avanzados, se observa un proceso de calcificación de las placas que aumenta el riesgo de cambio agudo en la placa:
- se puede producir la ruptura de la placa, su ulceración o erosión, que provoca la exposición de agentes trombogénicos y puede generar la aparición de un trombo y bloquear un vaso situado por delante de la zona de la placa, lo que produciría una carencia de aporte sanguíneo en la zona irrigada por la arteria correspondiente (isquemia), que puede ser mortal si el bloqueo tiene lugar en una arteria coronaria o en una arteria cerebral;
- se puede producir una hemorragia en el interior de la placa, por ruptura de los capilares existentes en su interior, que puede dar lugar a un hematoma y favorecer la ruptura de la placa;
- la vasoconstricción de la zona afectada puede también favorecer la ruptura de la placa.
Los procesos clave de la ateroesclerosis son el engrosamiento de la íntima y la acumulación de lípidos.
Localización
Las placas de ateroma presentan una distribución claramente característica, ya que se presentan fundamentalmente en las grandes arterias, en zonas de flujo sanguíneo turbulento, sobre todo:
- La aorta abdominal, con mayor frecuencia que la aorta torácica;
- Sobre todo en el orificio de origen (ostium) de las ramas arteriales mayores;
- En orden descendiente (después de la aorta abdominal), los vasos afectados con más frecuencia son:
- Normalmente, los vasos de las extremidades superiores no están afectados, así como las arterias mesentéricas (superior e inferior) y las arterias renales (con excepción de sus ostia respectivos);
- En el mismo individuo suelen coexistir varias lesiones en diferentes estadios de evolución.
Factores de riesgo
Esta enfermedad es la principal causa de muerte en las sociedades occidentales o del primer mundo, como Norteamérica, Europa o Australia, asociada a un estilo de vida poco saludable. Los factores de riesgo para el desarrollo de ateroesclerosis se pueden agrupar en dos categorías, según la posibilidad de actuar sobre ellos.
No modificables
- Edad. La edad tiene una influencia dominante. Las tasas de fallecimiento por enfermedades isquémicas cardíacas (por ejemplo, infarto de miocardio) aumentan a lo largo de la vida, incluso a edad avanzada. La ateroesclerosis no es evidente normalmente hasta la mitad de la vida o después, cuando las lesiones arteriales provocan daños en los órganos. Entre los 40 y los 60 años la incidencia de infarto de miocardio se multiplica por cinco.
- Hormonas sexuales. Las hormonas masculinas son aterogénicas, mientras que los estrógenos protegen de la ateroesclerosis, por eso en las mujeres la tasa de enfermedades relacionadas con ateroesclerosis aumenta después de la menopausia.
- Antecedentes familiares y alteraciones genéticas. La predisposición familiar a ateroesclerosis y enfermedades isquémicas cardiacas está bien definida y es probablemente poligénica (es decir, intervienen varios genes). Normalmente, la propensión genética está asociada a otros factores de riesgo, como la hipertensión o la diabetes, y con menos frecuencia a alteraciones en el metabolismo de las lipoproteínas, que producen altos niveles lipídicos en sangre, como ocurre en la hipercolesterolemia familiar.
En un estudio publicado en 2021 en la revista Nature Communications, se localizaron variantes polimórficas en los genes PEAR1 y RGS18 altamente relacionadas con el desarrollo de placas de ateroma en cohortes de pacientes de Europa y América, gracias al empleo de técnicas que incluían el uso de eQTL para la co-localización de los loci implicados y datos de RNA-Seq de plaquetas. Una vez se identificaron todas las variantes o SNPs, se comprobó la presencia de estas en bases de datos, encontrándose así que uno de los polimorfismos correspondiente al alelo menor de PEAR1 estaba relacionado con un aumento en el desarrollo de hemorragias gastrointestinales de hasta 6 veces por encima de lo normal, debido a un descenso en el fenómeno de agregación plaquetaria inducida por una menor expresión del gen.
Para el loci del gen RGS18, se compararon los datos de eQTL con datos epigenéticos, observándose numerosos polimorfismos para esta región del genoma. Para reafirmar estos resultados se creó una línea de ratones knockout para el gen mencionado, observándose una anormalmente incrementada reacción plaquetaria en respuesta a sustancias agonistas como ADP y epinefrina, además de un incremento en el taponamiento de arterias debido a la pérdida de inhibición de los receptores de la proteína G en las plaquetas del ratón. Para el alelo menor de este gen se encontraron datos que lo asociaban a mayor riesgo de trombosis tanto en pacientes de procedencia europea como afroamericana. Además se localizaron otras 2 variantes que provocaban un descenso en la expresión de RGS18 debido a la interrupción en los sitios de unión de GATA1 y NFE2. Estos resultados confirmaron lo encontrado en los anteriores ensayos.
Modificables
- Hiperlipidemia o aumento del nivel de lípidos en la sangre. Es el mayor factor de riesgo para la ateroesclerosis. La mayoría de las evidencias se refieren a la hipercolesterolemia, es decir, los niveles de colesterol en sangre. El principal componente del colesterol del suero asociado con un aumento del riesgo son las lipoproteínas de baja densidad o LDL, que tienen un papel fisiológico fundamental en el transporte de colesterol hacia los tejidos periféricos. Sin embargo, las lipoproteínas de alta densidad o HDL protegen de la ateroesclerosis, pues retiran el colesterol de los tejidos y los ateromas para llevarlo al hígado, donde se excreta con la bilis. Por eso se denomina al HDL como "buen colesterol": cuanto más alto el nivel de HDL, menor es el riesgo, y viceversa para las LDL. Sobre el particular, durante la década de 1980 cobró fuerza la hipótesis de la oxidación de las LDL porque se observó que, en general, las LDL nativas no oxidadas no provocan la formación de células espumosas; en ese sentido, las LDL tenían que oxidarse primero para que se desarrollara la aterosclerosis; oxidación que inicia con la oxidación del ácido linoleico contenido en las partículas de LDL. El consumo de ácidos grasos saturados naturales, el ejercicio y un consumo moderado de alcohol aumentan el nivel de HDL, mientras que la obesidad y el tabaquismo lo disminuyen. Una dieta rica en colesterol y ácidos grasos saturados (presentes en la yema de huevo, grasas animales y mantequilla) aumenta los niveles de LDL; sin embargo, los resultados de estudios han sido contradictorios con respecto a la importancia relativa de la ingesta de grasas saturadas en la progresión de la aterosclerosis, algunos estudios incluso observaron una asociación inversa; asimismo, existen investigaciones contradictorias con respecto a la asociación de la ingesta de grasas saturadas naturales y un perfil lipídico negativo; añadido a ello, un alto consumo de azúcar añadida se asoció con un mayor riesgo de accidente cerebrovascular y eventos coronarios en el Estudio de Dieta y Cáncer de Malmö. A la inversa, una dieta baja en colesterol y baja en la relación entre ácidos grasos saturados e insaturados, provoca una reducción de los niveles de LDL. Es más, los ácidos grasos de tipo omega-3, abundantes en los aceites de pescado, son probablemente beneficiosos, mientras que grasas transaturadas producidas por hidrogenación artificial de aceites vegetales (utilizadas en productos horneados y margarinas) pueden afectar negativamente los niveles de colesterol. De otro lado, existe evidencia bastante convincente de que los ácidos grasos de tipo omega-6 promueve enfermedades del corazón. Las drogas denominadas estatinas disminuyen los niveles de colesterol circulante, al inhibir una enzima clave de la biosíntesis de colesterol en el hígado, la HMG-CoA reductasa.
- Hipertensión arterial (HTA), uno de los principales factores de riesgo a cualquier edad, responsable por sí solo de un incremento del 60 % de riesgo de enfermedad cardiovascular. La HTA es la causa principal de hipertrofia ventricular, relacionada con el fallo cardíaco. Hombres entre 45 y 62 años cuya presión arterial (Pa) está por encima de 169/95 mmHg tienen cinco veces más riesgo de accidente cardiovascular que aquellos con una Pa de 140/90 mmHg o menor. Tanto un aumento de la presión sistólica como de la diastólica son importantes en el incremento de riesgo. Un incremento de la Pa provoca fuerzas de cizallamiento que rompen el frágil endotelio que recubre la superficie interior de las arterias. Los tratamientos antihipertensivos reducen la incidencia de enfermedades relacionadas con la ateroesclerosis, como los derrames cerebrales y los accidentes cardiovasculares.
- Tabaquismo. Las sustancias tóxicas que contiene el tabaco como la nicotina tienen un efecto tóxico directo sobre la pared de las arterias, provocando una respuesta inflamatoria. Fumar un paquete de cigarrillos o más al día dobla la tasa de fallecimiento por enfermedad cardiovascular. Dejar de fumar disminuye el riesgo de forma significativa.
- Diabetes mellitus. La diabetes induce hipercolesterolemia, y un aumento de la predisposición a la ateroesclerosis. La incidencia de infarto de miocardio es el doble en los diabéticos, y se observa un aumento de 100 veces en la frecuencia de gangrena de las extremidades inferiores inducida por la ateroesclerosis.
- Periodontitis. La periodontitis se inicia con una infección ante el biofilm microbiano, seguido por una destrucción tisular mediada por leucocitos hiperactivados o cebados y la red de citocinas, eicosanoides, y metaloproteinasas de matriz (MMPs) que causan clínicamente significativa destrucción de hueso y tejidos conectivos. La acumulación bacteriana en los dientes es determinante para el inicio y progresión de la periodontitis. Aunque las bacterias son esenciales para el inicio de la periodontitis, la gravedad de la enfermedad y respuesta al tratamiento es el resultado de factores modificadores (tabaquismo), contribuyentes (diabetes) o predisponentes (carga genética). Múltiples estudios han demostrado que los factores genéticos son responsables de más del 50 por ciento de las diferencias en el tipo y la severidad de las enfermedades periodontales. El primer informe de la asociación con las variantes de genes específicos implicados fue el grupo de genes para interleucina (IL-1), pero existen al menos otros 12 factores genéticos identificados que también pueden predisponer al desarrollo de una periodontitis. La investigación genómica y proteómica ha demostrado recientemente que la susceptibilidad se debe a múltiples polimorfismos de un solo nucleótido (SNPs) en la región no codificante del cromosoma 9p21 para la periodontitis agresiva, y que puede compartir un gen con la enfermedad coronaria, lo que sugiere que los mecanismos patogénicos inflamatorios cuando son comunes, pueden contribuir en la aparición y progresión de ambas enfermedades.
Los factores antes citados son responsables del 80 % de las enfermedades cardiovasculares. El resto se atribuye a otros factores menores:
- Inflamación. La presencia de inflamación está íntimamente ligada al desarrollo de la ateroesclerosis, siendo uno de los principales agentes causales de la patogenia. Por ello, la determinación de la presencia de inflamación sistémica se ha convertido en un elemento importante de la estratificación del riesgo. Uno de los métodos más simples y sensibles es la determinación de los niveles de proteína C reactiva (PCR). Esta es una proteína de la fase aguda sintetizada primariamente en el hígado, producida al final de las cascadas de diferentes procesos inflamatorios. En el caso de la ateroesclerosis, se sintetiza por las células endoteliales dañadas, y los niveles de PCR en sangre predicen con exactitud el riesgo de infarto de miocardio, evento vascular cerebral, enfermedad arterial periférica o fallecimiento cardíaco repentino, incluso en individuos en buena salud aparente. Aunque todavía no hay evidencia directa de que la reducción de los niveles de PCR reduce el riesgo cardiovascular, dejar de fumar, la pérdida de peso y el ejercicio reducen los niveles de PCR; asimismo, el tratamiento con estatinas también reducen PCR.
- Homocisteinemia. Muchos estudios clínicos muestran una fuerte asociación entre los niveles séricos de homocisteína y enfermedad cardiovascular, derrame cerebral y trombosis venosa. Una disminución en la ingestión de folato y vitamina B12 puede producir niveles elevados de homocisteína en sangre, aunque no está claro si el aumento de la ingestión de folato y vitamina B12 disminuye el riesgo cardiovascular. La homocistinuria es una enfermedad genética rara que cursa con elevados niveles séricos de homocisteína en recién nacidos y enfermedad vascular prematura.
- Síndrome metabólico, caracterizado por un conjunto de anormalidades asociadas con la resistencia a la insulina. Además de intolerancia a la glucosa, los pacientes presentan hipertensión y obesidad. En conjunto, se induce hiperlipidemia, que genera daño endotelial.
- Lipoproteína (a), una forma alterada de LDL que contiene un fragmento de la apolipoproteína B-100 de la LDL unida a la apolipoproteína A. Los niveles de lipoproteína (a) están asociados con riesgo coronario y cerebrovascular, independientemente de los niveles totales de colesterol o LDL.
- Factores que afectan la hemostasis. Algunos marcadores de la función hemostática o fibrinolítica (como un nivel elevado de inhibidor del activador del plasminógeno) son predictivos de sucesos ateroescleróticos mayores, como infarto de miocardio o derrame cerebral. La trombina, tanto como procoagulante como proinflamatorio, y los factores derivados de plaquetas, son contribuyentes fundamentales de la patología vascular.
Otros factores, con un efecto menos pronunciado o más difícil de cuantificar, incluyen:
- Vida sedentaria, con poco ejercicio físico, ya que este modifica muchos factores de riesgo, y en última instancia disminuye la respuesta inflamatoria en la pared de las arterias.
- Estrés, asociado a un estilo de vida competitivo (personalidad "tipo A").
- Obesidad, a menudo asociada con hipertensión, diabetes, hipertrigliceridemia y niveles bajos de HDL.
- Infecciones por Chlamydia pneumoniae.
Alternativamente, la siguiente evidencia implica a los aceites vegetales ricos en omega-6 como un factor causante de la aterosclerosis y la enfermedad coronaria:
- Mayores cantidades de productos de oxidación del ácido linoleico se encuentran en LDL y plasma de pacientes con aterosclerosis.
- Mayores cantidades de productos de oxidación del ácido linoleico se encuentran dentro de las placas ateroscleróticas y el grado de oxidación determina la gravedad de la aterosclerosis.
- Una dieta alta en ácido oleico o baja en ácido linoleico disminuye la susceptibilidad de LDL a la oxidación.
- Las células endoteliales oxidan las LDL formando hidroperóxidos de ácido linoleico.
- El ácido linoleico es el ácido graso más abundante en las LDL y es extremadamente vulnerable a la oxidación, siendo uno de los primeros ácidos grasos en oxidarse.
- Un metanálisis de ensayos controlados aleatorios en humanos encontró que cuando las grasas saturadas más las grasas trans se reemplazan con grasas omega-6 (altas en ácido linoleico), hay un aumento en la mortalidad por todas las causas.
Al respecto, en el estudio MARGARIN (Mediterranean Alpha linolenic enRiched Groningen dietARy Intervention study), se observó que la ingesta de 6 g de Ácido alfa-linolénico al día puede ser cardioprotectora, mientras que la ingesta de ácido linoleico puede aumentar el riesgo de enfermedad cardiovascular. De otro lado, el ensayo del Club Anti-Coronario encontró que más personas murieron en general y debido a enfermedades del corazón cuando se reemplazó la grasa saturada con grasa poliinsaturada.
Patogenia
La ateroesclerosis es un proceso inflamatorio crónico en la pared de las grandes arterias que ocurre en respuesta a una agresión sobre el endotelio. El desarrollo de este proceso tiene lugar fundamentalmente en la capa íntima arterial donde se desarrolla la placa de ateroma. Los agresores pueden ser uno o varios factores en un mismo individuo: tabaco, hipertensión arterial, diabetes mellitus, hiper-homocisteinemia, lipoproteínas, ácidos grasos libres o ciertas infecciones (Helicobacter pylori, Chlamydia pneumoniae).
La placa de ateroma tiene su origen en la placa lipídica que se observa ya al nacimiento en las grandes arterias y se transforma con el transcurso del tiempo en la placa de ateroma, que inicialmente no provoca síntomas, pero que suele manifestarse por las enfermedades del síndrome ateroescleroso cuando se asocian los factores de riesgo de la ateroesclerosis.
Los factores de riesgo provocan desgarros en la luz de las arterias de mediano y grueso calibre, en los que se depositan sustancias grasas, inflamación y finalmente estrechamiento de la luz de las arterias y obstrucción al flujo sanguíneo. El colesterol (LDL) se deposita dentro de las placas de ateroma cuando las concentraciones de las liproproteínas de baja densidad o LDL son altas. Las células de la pared arterial interpretan este depósito como una invasión y excitan al sistema inmune que provoca una inflamación. Las células inmunitarias excitadas son los monocitos circulantes que penetran en la pared de la arteria, se transforman en macrófagos y comienzan a fagocitar partículas LDL, convirtiéndose en células espumosas. La inflamación forma también una cápsula de tejido fibroso entre la placa de ateroma y la arteria. Conforme avanza la placa de ateroma, se produce un estrechamiento o estenosis de la arteria, inicialmente parcial, hasta evolucionar a una completa obstrucción. Además la placa de ateroma es frágil y puede romperse, sangrar y formar un trombo o desprenderse de la pared de la arteria y provocar una embolia de colesterol. Las venas disminuyen su diámetro debido a la acumulación de sustancias grasas, aumento de la fragilidad y endurecimiento de las arterias. Esto provoca un aumento de la presión sanguínea y si ocurre en el corazón o en el cerebro podría provocar la muerte.
De forma esquemática, los elementos centrales de la patogénesis de la ateroesclerosis son los siguientes:
- Daño crónico del endotelio, que se produce habitualmente de forma sutil y progresiva, hasta terminar con la disfunción del mismo, lo que genera un aumento de la permeabilidad, la adhesión de los leucocitos circulantes (inicialmente monocitos) y aparición de un potencial trombogénico.
- Acumulación de lipoproteínas, fundamentalmente LDL, con alto contenido en colesterol, en la pared del vaso sanguíneo afectado (generalmente, en la capa íntima de una gran arteria).
- Modificación de las lipoproteínas acumuladas en la lesión por oxidación.
- Adhesión de los monocitos sanguíneos (y otros leucocitos) al endotelio, seguido por su migración hacia la íntima y su transformación en macrófagos y en células espumosas.
- Adhesión de las plaquetas.
- Liberación de factores por las plaquetas activadas, los macrófagos o las células vasculares, que causan la migración de las células musculares lisas de la capa media de la arteria hacia la capa íntima.
- Proliferación de las células musculares lisas en la íntima; estas células se modifican y elaboran componentes de la matriz extracelular, como colágeno y proteoglicanos, que se acumulan en la íntima, generando la cubierta fibrosa de la placa de ateroma.
- Aumento en la acumulación de lípidos, tanto intracelularmente (en los macrófagos y en las células musculares lisas) como extracelularmente.
- Las placas de ateroma pueden permanecer estables, con una densa capa fibrosa y un componente inflamatorio y lipídico poco importante. Estas placas, aunque pueden reducir de forma considerable la luz del vaso, generalmente no producen una lesión aguda.
- Una placa puede devenir inestable (con tendencia a la ruptura) si presenta una capa fibrosa fina, un gran núcleo lipídico y un proceso inflamatorio importante. La ruptura de la placa puede generar un trombo.
Daño crónico del endotelio
Las causas específicas de la disfunción endotelial en la ateroesclerosis temprana aún no se comprenden en su totalidad. Posibles culpables incluyen la hipertensión, la hiperlipidemia, las toxinas del humo del tabaco, la homocisteína y agentes infecciosos. Sin embargo, las dos causas principales de disfunción endotelial son la hipercolesterolemia y las perturbaciones hemodinámicas.
En cuanto a las perturbaciones hemodinámicas, una observación frecuente es que las placas de ateroma se acumulan en los orificios de entrada de los vasos (ostia), en las zonas de ramificación y en la pared posterior de la aorta abdominal, sitios donde se observa un flujo sanguíneo turbulento. Estudios in vitro han mostrado que la presencia de un flujo laminar induce la expresión de genes protectores frente a la ateroesclerosis (por ejemplo, la enzima antioxidante superóxido dismutasa).
Los lípidos se transportan en la sangre asociados a apoproteínas específicas, formando complejos lipoproteicos. Una dislipoproteinemia puede generarse bien a causa de una mutación que modifica una lipoproteína o un receptor de ésta, o bien a causa de otras enfermedades que afectan los niveles circulantes de lípidos (como el síndrome nefrótico, el hipotiroidismo o la diabetes). Alteraciones comunes en las lipoproteínas son: aumento en los niveles de colesterol-LDL, disminución en los niveles de colesterol-HDL o aumento en los niveles de lipoproteína (a).
Los mecanismos por los que la hiperlipidemia contribuye a la aterogénesis incluyen:
- la hiperlipidemia crónica (sobre todo hipercolesterolemia), puede inducir directamente la disfunción endotelial, al aumentar la producción local de especies reactivas de oxígeno (ERO); los radicales libres del oxígeno pueden dañar los tejidos y acelerar la desaparición del óxido nítrico (NO), reduciendo su actividad vasodilatadora;
- en la hiperlipidemia crónica, las liproteínas se acumulan dentro de la íntima. Estos lípidos se oxidan por efecto de los ERO generados por los macrófagos o las células endoteliales. Los LDL oxidados son detectados por los receptores "scavenger" (traducción literal: "carroñero"), diferentes de los receptores para LDL, son ingeridos por éstos y se acumulan en los fagocitos, que pasan a denominarse "células espumosas". Los LDL oxidados, además, estimulan la liberación de factores de crecimiento, citoquinas y quimioquinas por las células endoteliales, que reclutan más monocitos a la lesión. Finalmente, los LDL oxidados son tóxicos para las células endoteliales y células musculares lisas, y pueden inducir su funcionamiento anormal.
Por otro lado, aunque existen evidencias de que las infecciones pueden desencadenar el proceso inflamatorio subyacente en la ateroesclerosis, esta hipótesis aún tiene que probarse de forma concluyente. En placas ateroescleróticas (pero no en arterias normales) se pueden detectar herpesvirus, citomegalovirus o Chlamydia pneumoniae, y estudios epidemiológicos han detectado niveles más altos de anticuerpos contra clamidia en pacientes con ateroesclerosis severa. Sin embargo, puede deberse al hecho de que la bronquitis por Chlamydia pneumoniae es frecuente en fumadores, una población de riesgo de enfermedad cardiovascular.
Proliferación de las células musculares lisas
La proliferación de las células musculares lisas y la deposición de una matriz extracelular por parte de éstas convierte una línea de grasa (la lesión inicial) en un ateroma maduro, lo que contribuye a la progresión de la enfermedad. Las células musculares lisas pueden provenir de la capa media de la arteria, pero también de precursores circulantes, con una capacidad de proliferación y de síntesis diferente. factores de crecimiento implicados en la proliferación de las células musculares lisas y la síntesis de la matriz extracelular incluyen PDGF (liberado por las células endoteliales, los macrófagos y las células musculares lisas), FGF y TGF-α. Las células musculares lisas reclutadas secretan sobre todo colágeno, que estabiliza la placa. Sin embargo, las células inflamatorias activadas de los ateromas pueden inducir la apoptosis de las células musculares lisas (liberándose así el calcio acumulado en su interior, favoreciendo la calcificación de la placa) y aumentar el catabolismo de la matriz extracelular, lo que aumentaría la inestabilidad de la placa.
Enfermedades ateroescleróticas
Las enfermedades que forman el síndrome de ateroesclerosis y que se caracterizan por afectación de las arterias por placas de ateroma y en consecuencia obstrucción al flujo sanguíneo o isquemia son, dependiendo de la arteria del órgano afectado:
- Cardiopatía isquémica, con su máximo representante el infarto agudo de miocardio, en el corazón.
- Accidente vascular cerebral, en forma de ictus o trombosis cerebral o hemorragia cerebral, en el sistema nervioso central.
- Claudicación intermitente, con su máxima gravedad de isquemia arterial aguda de miembros inferiores.
- Colitis isquémica, es un área de inflamación (irritación e hinchazón) causada por interferencia con el flujo sanguíneo al colon (intestino grueso), en las arterias de los intestinos.
- Aneurisma de aorta, con su máxima gravedad en la disección de aorta.
Tratamiento
El tratamiento puede variar de una persona a otra debido a la edad, el estado de salud, y dependiendo de donde se encuentre localizada la aterosclerosis. Pero por lo general, el procedimiento para tratar la aterosclerosis suele ser:
Modificar y disminuir los hábitos propios del paciente: reducir el colesterol, el tabaquismo o la falta de ejercicio. Administrar distintos tipos de medicamentos, como anticoagulantes para prevenir la formación de coágulos, o medicamentos antiagregantes plaquetarios para reducir la capacidad de adhesión de las plaquetas, ya que éstas producen coágulos. También se pueden recetar medicamentos para disminuir la presión arterial y el colesterol. Tratamientos quirúrgicos como la angioplastia, que abre las arterias obstruidas, o un baipás coronario (en inglés, bypass) de la arteria coronaria que se utiliza en los pacientes que tienen angina de pecho debido a la obstrucción en las arterias coronarias.
Recientemente (2014), la Sociedad Internacional de la ateroesclerosis (International Atherosclerosis Society —IAS—), emitió recomendaciones respecto a la disminución de los niveles de colesterol y manejo de la dislipidemia, buscando el abatimiento del riesgo de enfermedad cardiovascular ateroesclerótica. El Informe de la IAS considera dos apartados: Prevención primaria y Prevención secundaria. La prevención primaria se fundamentó en los avances del conocimiento obtenido durante mucho tiempo en epidemiología, genética, ciencia básica y ensayos clínicos, en cambio la recomendación para la prevención secundaria se basa en los resultados de los ensayos clínicos controlados y en las evidencias de la asociación de la hipercolesterolemia y la enfermedad cardiovascular ateroesclerótica.
La IAS define primero al colesterol aterogénico, que contempla al LDL colesterol y al colesterol No-HDL, de los cuales informa los valores críticos, El colesterol No-HDL contempla a las VLDL colesterol (asociado a la hipertrigliciridemia) sumado al LDL colesterol (Alberico L y cols) Los tipos de prevención son:
- Prevención primaria: Para evitar que aparezcan los factores de riesgo como la hipercolesterolemia o la hipertensión arterial. Para ello se debe promover estilos de vida saludables como una dieta correcta o dieta mediterránea, aumentar la actividad física y evitar el consumo de tabaco.
- Prevención secundaria: Consiste en la administración de fármacos o volver a un estilo de vida saludable cuando los factores de riesgo han aparecido. Entre los medicamentos utilizados para el tratamiento de la ateroesclerosis tenemos:
- estatinas: moléculas que inhiben la HMG-CoA reductasa, y por tanto la síntesis de colesterol endógeno;
- colestiramina: inhibe la absorción intestinal de las sales biliares, lo que desinhibe la conversión hepática del colesterol en sales biliares;
- gemfibrozil: activa el factor de transcripción PPAR-α, modificando la expresión de genes implicados en el metabolismo de las lipoproteínas: aumento de la lipoproteína lipasa, disminución de la secreción hepática de VLDL;
- ácido nicotínico: hipolipemiante (disminuye sobre todo los triglicéridos);
- ezetimibe: inhibe la absorción intestinal de colesterol;
- orlistat (Xenical): inhibidor de las lipasas, inhibe la absorción intestinal de las grasas (con lo que las heces se vuelven grasas, según el régimen); no se absorbe;
- ácido ursodeoxicólico: solubiliza los cálculos de colesterol, disminuye la concentración de colesterol en las vías biliares.
- Prevención terciaria: Es el tratamiento específico de cada una de las enfermedades que provoca el síndrome de ateroesclerosis.
Los objetivos del tratamiento son:
- Aliviar los síntomas.
- Disminuir los factores de riesgo para retardar o detener el depósito de placa.
- Disminuir el riesgo de que se formen coágulos de sangre.
- Ensanchar las arterias coronarias obstruidas por la placa o dar un rodeo para evitarlas.
- Prevenir las enfermedades relacionadas con la aterosclerosis.
Véase también
 En inglés: Arteriosclerosis Facts for Kids
En inglés: Arteriosclerosis Facts for Kids

