Artritis reumatoide para niños
Datos para niños Artritis reumatoide |
||
|---|---|---|
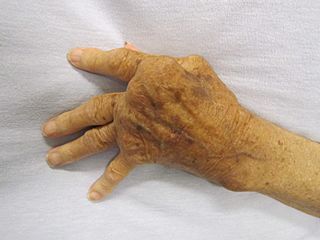 Mano afectada por la artritis reumatoide
|
||
| Especialidad | Reumatología | |
| Síntomas | Dolor musculoesquelético secundario crónico | |
| Tratamiento | Medicamentos para el dolor, esteroides, medicamentos antiinflamatorios no esteroideos, medicamentos antirreumáticos modificadores de la enfermedad | |
| Sinónimos | ||
|
||
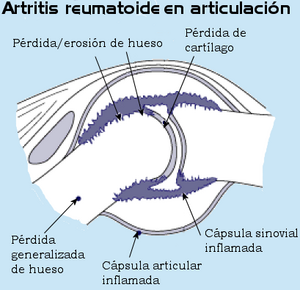
La artritis reumatoide (AR) es una enfermedad que causa inflamación en el cuerpo, especialmente en las articulaciones. Es una enfermedad autoinmune, lo que significa que el sistema de defensa del cuerpo ataca por error sus propias articulaciones. Esto provoca una inflamación continua, sobre todo en las articulaciones pequeñas de las manos y los pies. Con el tiempo, puede causar daño y deformidad, dificultando el movimiento.
Aunque no se sabe exactamente qué la causa, se cree que el sistema inmune juega un papel muy importante. A veces, la artritis reumatoide también puede afectar otras partes del cuerpo, como los ojos, pulmones, corazón, piel o vasos sanguíneos.
El diagnóstico se basa en los síntomas, un examen físico, análisis clínicos y radiografías. Los especialistas en reumatología son quienes diagnostican y tratan esta enfermedad.
Sin tratamiento, la artritis reumatoide suele empeorar con el tiempo, causando deformidades y limitando la capacidad de movimiento. Aunque no tiene una cura definitiva, los tratamientos actuales pueden controlar la enfermedad en la mayoría de las personas. Esto ayuda a reducir el dolor y la rigidez articular, a frenar el daño en las articulaciones y a mejorar la calidad de vida.
Contenido
- Artritis Reumatoide: Una Guía para Entenderla
- ¿Qué es la Artritis Reumatoide?
- Historia de la Artritis Reumatoide
- ¿Quiénes Pueden Desarrollar Artritis Reumatoide?
- Factores de Riesgo de la Artritis Reumatoide
- ¿Cómo se Desarrolla la Artritis Reumatoide?
- Síntomas de la Artritis Reumatoide
- Otras Enfermedades Asociadas (Comorbilidades)
- ¿Cómo se Diagnostica la Artritis Reumatoide?
- ¿Cómo Evoluciona la Artritis Reumatoide?
- Tratamiento de la Artritis Reumatoide
- Galería de imágenes
- Véase también
Artritis Reumatoide: Una Guía para Entenderla
¿Qué es la Artritis Reumatoide?
La artritis reumatoide es una enfermedad crónica que afecta principalmente a las articulaciones. La palabra artritis viene del griego y significa "inflamación de una articulación". El término reumatoide significa "parecido al reumatismo".
En esta enfermedad, el sistema inmune del cuerpo, que normalmente nos protege de infecciones, se confunde y ataca el revestimiento de las articulaciones. Esto causa inflamación, dolor, hinchazón y rigidez. Con el tiempo, puede dañar el cartílago y el hueso, llevando a deformidades.
Historia de la Artritis Reumatoide
El término "artritis reumatoide" fue creado en 1859 por el médico británico Alfred Baring Garrod. Al principio, este nombre incluía varias inflamaciones articulares, pero en 1922 se usó solo para la enfermedad que conocemos hoy.
Algunos historiadores creen que médicos antiguos como Hipócrates pudieron haber descrito enfermedades similares. Sin embargo, la primera descripción clara de la artritis reumatoide se atribuye a Augustin Jacob Landré-Beauvais en 1800. Él estudió a pacientes con dolor articular severo que no encajaba con otras enfermedades conocidas.
Más tarde, en 1819, Benjamin C. Brodie describió la progresión lenta de la enfermedad. Jean-Martin Charcot en 1855 y Alfred B. Garrod en 1859 ayudaron a diferenciarla de otras condiciones como la gota.
El test para detectar el factor reumatoide, un tipo de autoanticuerpo relacionado con la enfermedad, fue desarrollado en 1940 por Eric Waaler y en 1947 por HM Rose.
A lo largo de los años, los criterios para diagnosticar la artritis reumatoide han evolucionado. En 2010, se publicaron nuevos criterios para permitir un diagnóstico más temprano. Esto es importante porque un diagnóstico a tiempo permite iniciar el tratamiento antes y prevenir daños mayores.
La Artritis Reumatoide en el Arte
Se cree que algunas obras de arte antiguas muestran personas con signos de artritis reumatoide. Por ejemplo, en el cuadro Las tres Gracias de Rubens, se puede ver una deformidad en la mano de una de las figuras que podría ser causada por esta enfermedad.
Un caso notable es el del famoso pintor francés Augusto Renoir, quien padeció artritis reumatoide. A pesar de la enfermedad, continuó con su trabajo artístico.
¿Es una Enfermedad Antigua?
Existe un debate sobre si la artritis reumatoide es una enfermedad "nueva" o si ya existía en la antigüedad. Algunos estudios de restos óseos antiguos, como los de indios de Alabama de hace 3000-5000 años, muestran signos de una poliartritis similar a la artritis reumatoide. Sin embargo, los expertos discuten si estas evidencias son definitivas. Es posible que la enfermedad fuera menos común antes debido a la menor esperanza de vida.
¿Quiénes Pueden Desarrollar Artritis Reumatoide?
La artritis reumatoide afecta a alrededor del 1% de la población en Europa y Norteamérica. Es más común en mujeres que en hombres, con una proporción de dos a tres mujeres por cada hombre. Generalmente, aparece entre los 50 y 75 años, pero puede comenzar a cualquier edad.
Factores de Riesgo de la Artritis Reumatoide
Aunque las causas exactas no se conocen, se han identificado algunos factores que pueden aumentar el riesgo de desarrollar artritis reumatoide. Es probable que varios factores actúen juntos en personas con cierta predisposición.
Factores Genéticos
Se estima que entre el 50% y el 60% del riesgo de tener artritis reumatoide se debe a los genes.
- Si alguien en tu familia cercana tiene artritis reumatoide, tu riesgo es un poco mayor.
- En gemelos idénticos, si uno tiene la enfermedad, el otro tiene más probabilidades de desarrollarla que en gemelos no idénticos.
- Ciertos genes, especialmente los del complejo mayor de histocompatibilidad (como el HLA-DR4), están relacionados con un mayor riesgo.
Factores No Genéticos
- Género: Las mujeres tienen más probabilidades de desarrollar la enfermedad, posiblemente debido a la influencia de las hormonas.
- Fumar: Fumar cigarrillos es un factor de riesgo importante, especialmente en personas con cierta predisposición genética. Fumar no solo aumenta el riesgo de la enfermedad, sino que también puede hacer que progrese más rápido y que los tratamientos sean menos efectivos.
- Infecciones: Se ha investigado si algunas infecciones podrían desencadenar la artritis reumatoide, pero no se ha encontrado un agente infeccioso único responsable. Se han estudiado bacterias como Porphyromona gingivalis (relacionada con enfermedades de las encías) y varios virus como el virus de Epstein-Barr o el parvovirus B19.
- Autoanticuerpos: La presencia de ciertos autoanticuerpos en la sangre, como el factor reumatoide y los anticuerpos antipéptidos cíclicos citrulinados, puede indicar un mayor riesgo de desarrollar la enfermedad en el futuro.
- Salud Intestinal: Algunas personas con artritis reumatoide tienen una mayor permeabilidad intestinal, lo que significa que la barrera protectora del intestino no funciona tan bien. Esto podría permitir el paso de sustancias que desencadenan una respuesta inmune.
- Otros Factores: La exposición a ciertos polvos (como el de sílice) y algunos trabajos (eléctricos o con madera) podrían aumentar el riesgo.
¿Cómo se Desarrolla la Artritis Reumatoide?
El desarrollo de la artritis reumatoide se puede dividir en tres etapas:
Primera Etapa: Activación Inmune
En esta fase, el cuerpo de personas sanas reacciona a factores del ambiente, como el tabaquismo o cambios en la flora intestinal. Esto lleva a la producción de autoanticuerpos, que son proteínas que atacan por error las propias células del cuerpo. Estos autoanticuerpos pueden tardar varios años en acumularse antes de que aparezca la inflamación en las articulaciones.
Segunda Etapa: Inicio de la Inflamación
Aquí comienza la inflamación específica en las articulaciones. Se forman nuevos vasos sanguíneos en la membrana sinovial (el revestimiento de la articulación) y se acumula líquido sinovial. Células inflamatorias, como los leucocitos, se dirigen a la articulación. Una serie de sustancias llamadas citocinas (mensajeros del sistema inmune) juegan un papel clave en el inicio y mantenimiento de esta inflamación. Esto hace que el revestimiento de la articulación crezca de forma anormal, formando un tejido llamado pannus.
Tercera Etapa: Inflamación Crónica y Daño
Una vez que la inflamación se vuelve crónica, el pannus crece y produce enzimas que dañan el cartílago y el hueso de la articulación. Esto lleva a la destrucción de la articulación y a la aparición de erosiones. Las células inflamatorias y otras sustancias liberadas en la articulación contribuyen a este daño continuo.
Síntomas de la Artritis Reumatoide
La artritis reumatoide afecta principalmente a las articulaciones, pero también puede manifestarse en otros órganos en aproximadamente el 25% de los pacientes.
Afectación de las Articulaciones
La inflamación de las articulaciones es el síntoma principal. Las articulaciones afectadas suelen estar hinchadas, calientes, dolorosas y rígidas, especialmente por la mañana o después de un largo período de descanso. Esta rigidez matinal puede durar más de una hora.
Al principio, puede afectar solo una o pocas articulaciones, pero con el tiempo, más articulaciones se inflaman (poliartritis). Las más afectadas suelen ser las pequeñas articulaciones de las manos y los pies, pero también puede afectar codos, hombros, rodillas o tobillos. La afectación suele ser simétrica, es decir, afecta a las mismas articulaciones en ambos lados del cuerpo.
A medida que la enfermedad avanza, la inflamación puede causar erosiones y daños en las superficies de las articulaciones y en los tendones. Esto puede llevar a deformidades en los dedos de las manos, como los dedos en "cuello de cisne" o la deformidad en "ráfaga cubital".
Afectación de Otros Órganos
- Piel: Hasta en un 25% de los pacientes pueden aparecer nódulos reumatoideos, que son bultos debajo de la piel, generalmente sobre huesos o zonas de presión (como los codos). También pueden aparecer problemas en la piel como pequeñas manchas o cambios de color.
- Sangre: La anemia (falta de glóbulos rojos) es común. También puede haber cambios en el número de leucocitos (glóbulos blancos) o plaquetas.
- Pulmones: Puede haber fibrosis pulmonar (cicatrización del tejido pulmonar) o acumulación de líquido alrededor de los pulmones (derrames pleurales).
- Corazón y Vasos Sanguíneos: Pueden presentarse problemas como inflamación del revestimiento del corazón (pericarditis) o inflamación de los vasos sanguíneos (vasculitis reumatoide).
- Ojos: La enfermedad puede causar sequedad en los ojos y la boca (conocido como síndrome de Sjögren secundario), o inflamación en la parte blanca del ojo (epiescleritis).
- Riñones: Los problemas renales son poco frecuentes y pueden deberse a la enfermedad o a los medicamentos.
- Hígado: Las alteraciones en el hígado suelen ser asintomáticas y se normalizan al controlar la inflamación.
- Sistema Nervioso: El problema más común es el síndrome del túnel carpiano, que causa compresión de un nervio en la muñeca. También puede haber problemas en la columna cervical que, si son graves, pueden afectar la médula espinal.
- Síntomas Generales: Es común sentir cansancio, tener fiebre leve, malestar general, pérdida de apetito y pérdida de peso.
Otras Enfermedades Asociadas (Comorbilidades)
Las personas con artritis reumatoide pueden tener otras enfermedades al mismo tiempo, lo que se llama comorbilidad. Es importante tratarlas para mejorar la calidad de vida.
- Enfermedades del corazón y vasos sanguíneos: Las personas con artritis reumatoide tienen un mayor riesgo de desarrollar arteriosclerosis (endurecimiento de las arterias) y problemas cardíacos como infartos o ictus.
- Cáncer: Algunos estudios sugieren un riesgo ligeramente mayor de ciertos tipos de cáncer, especialmente linfomas, aunque son poco frecuentes.
- Infecciones: El riesgo de infecciones es mayor, sobre todo infecciones pulmonares. Esto puede deberse a la propia enfermedad o a los medicamentos que debilitan el sistema inmune.
- Osteoporosis: La artritis reumatoide aumenta el riesgo de osteoporosis (huesos débiles y frágiles) y fracturas, incluso sin el uso de ciertos medicamentos.
- Enfermedad celíaca: Ambas enfermedades comparten mecanismos similares, por lo que las personas con artritis reumatoide tienen un mayor riesgo de desarrollar enfermedad celíaca.
- Problemas Digestivos: El uso de ciertos medicamentos puede aumentar el riesgo de problemas en el estómago e intestino.
- Otros: También son más comunes la ansiedad, la depresión y la fibromialgia.
¿Cómo se Diagnostica la Artritis Reumatoide?
El diagnóstico se basa en los síntomas característicos y en descartar otras enfermedades similares. Un cuadro típico incluye inflamación simétrica de varias articulaciones pequeñas de manos y pies, rigidez matutina y, a veces, nódulos debajo de la piel.
Además, el reumatólogo se apoya en:
- Análisis de sangre: Para buscar el factor reumatoide y los anticuerpos antipéptidos cíclicos citrulinados. También se miden indicadores de inflamación como la Velocidad de sedimentación globular (VSG) y la Proteína C reactiva (PCR).
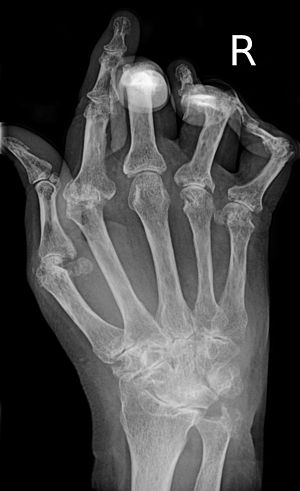
- Radiografías: Para ver si hay daño en los huesos o cartílagos de las articulaciones. Otras técnicas como el ultrasonido y la resonancia magnética son más sensibles para detectar cambios tempranos.
Los criterios de diagnóstico han evolucionado para permitir un diagnóstico más temprano, lo cual es clave para un tratamiento eficaz.
| Criterios de 1987 para la clasificación de la artritis reumatoide |
|---|
| 1. Rigidez matutina de más de 1 hora de duración. |
| 2. Artritis de 3 o más articulaciones observada por un médico. |
| 3. Artritis de las articulaciones de la mano. |
| 4. Artritis simétrica. |
| 5. Nódulos reumatoides. |
| 6. Factor reumatoide positivo. |
| 7. Alteraciones Rx que incluyan osteoporosis yuxtaarticular o erosiones. |
| Se necesitan 4 de los 7 criterios para clasificar a un paciente como afectado por artritis reumatoide. Los criterios del 1 al 4 deben estar presentes al menos durante 6 semanas. |
| Criterios ACR/EULAR 2010 para la clasificación de artritis reumatoide | ||
|---|---|---|
| Criterio | Variables | Puntos |
| Número de articulaciones afectadas | 2 a 10 articulaciones grandes 1 a 3 articulaciones pequeñas 4 a 10 articulaciones pequeñas más de 10 articulaciones (al menos 1 pequeña) |
1 2 3 5 |
| Serología (FR o PCC) | positiva débil positiva fuerte (más de tres veces valor normal) |
2 3 |
| Reactantes de fase aguda (VSG o PCR) | VSG o PCR elevadas | 1 |
| Duración de la artritis | más de 6 semanas | 1 |
| Para la clasificación como artritis reumatoide se exige la presencia de sinovitis de al menos una articulación, la ausencia de un diagnóstico alternativo que explique mejor la artritis y una puntuación de al menos 6 de los 10 puntos posibles. | ||
¿Cómo Evoluciona la Artritis Reumatoide?
La evolución de la artritis reumatoide varía en cada persona. Algunas tienen períodos de mejora y empeoramiento, con un buen pronóstico. Sin embargo, la mayoría experimenta una progresión de la enfermedad, aunque a diferentes ritmos.
La artritis reumatoide puede causar una gran incapacidad en las articulaciones. En el pasado, muchos pacientes tenían dificultades para trabajar o realizar actividades diarias. Sin embargo, con los tratamientos actuales, estos resultados han mejorado mucho.
Aunque la enfermedad puede reducir la expectativa de vida en algunos casos, las causas de muerte suelen ser las mismas que en la población general, como problemas cardíacos o infecciones.
Los factores que pueden indicar un peor pronóstico incluyen:
- Afectación de muchas articulaciones o de articulaciones grandes desde el principio.
- Presencia de nódulos o afectación de otros órganos.
- Resultados positivos en los análisis de factor reumatoide o anticuerpos antipéptidos cíclicos citrulinados.
- Inflamación muy alta (VSG o PCR elevadas).
- Ciertos factores genéticos.
- Daño articular visible en radiografías desde el principio.
- Dificultad para realizar actividades diarias al inicio.
- Retraso en el inicio del tratamiento.
Tratamiento de la Artritis Reumatoide
No existe una cura para la artritis reumatoide, pero los tratamientos actuales pueden controlar los síntomas y frenar el avance de la enfermedad. Los objetivos son reducir el dolor y la inflamación, prevenir el daño en las articulaciones y mantener la capacidad de movimiento. Es muy importante empezar el tratamiento temprano para obtener los mejores resultados.
Medidas Generales
- Ejercicio y Reposo: El ejercicio físico regular ayuda a mantener la fuerza muscular y la forma física. En los momentos de poca inflamación, es bueno hacer ejercicios que no sobrecarguen las articulaciones. Durante los brotes, el reposo es mejor. Un fisioterapeuta puede ayudar.
- Dieta: Mantener un peso saludable es importante para no sobrecargar las articulaciones. Una dieta mediterránea, rica en legumbres, ensaladas, aceite de oliva y pescado, es beneficiosa.
- No Fumar: Dejar de fumar es crucial, ya que el tabaco empeora la enfermedad y aumenta otros riesgos para la salud.
- Cuidado Dental: Visitar al odontólogo regularmente es importante, ya que la enfermedad de las encías puede ser un factor de riesgo y la sequedad bucal asociada puede dañar los dientes.
- Calzado y Ayudas: Usar calzado adecuado o plantillas puede ser necesario si los pies están afectados. También existen utensilios especiales que facilitan las tareas diarias.
Medicamentos para los Síntomas
- Antiinflamatorios no esteroideos (AINEs): Reducen el dolor y la inflamación, pero no detienen el avance de la enfermedad. Deben usarse con precaución.
- Corticoides: Mejoran los síntomas y pueden reducir el daño articular. Se usan al inicio o en brotes, pero no se recomiendan dosis altas por mucho tiempo debido a sus efectos adversos. A veces, se inyectan directamente en una articulación inflamada.
Fármacos Modificadores de la Enfermedad (FAMEs)
Estos son los medicamentos más importantes para la artritis reumatoide. Su objetivo es frenar la progresión de la enfermedad. Deben iniciarse lo antes posible. Se pueden usar solos o combinados. Hay dos tipos principales:
- FAMEs Convencionales:
* Metotrexato: Es el más eficaz y el de primera elección. Se toma una vez a la semana. Requiere controles médicos regulares para evitar toxicidad. Se recomienda precaución en mujeres en edad fértil. * Leflunomida: Similar al metotrexato en eficacia y efectos. * Antipalúdicos (cloroquina e hidroxicloroquina): Reducen los síntomas, pero no frenan el daño radiológico. Requieren controles oftalmológicos. * Sulfasalazina: Controla los síntomas y reduce el daño radiológico.
- FAMEs Biológicos: Son medicamentos más nuevos, creados con biotecnología, que actúan de forma específica sobre las sustancias que causan la inflamación. Se usan cuando los FAMEs convencionales no son suficientes. A menudo se combinan con metotrexato.
* Incluyen medicamentos como Infliximab, adalimumab, etanercept (que bloquean el TNFα, una sustancia inflamatoria), Rituximab (que actúa sobre ciertas células inmunes), Tocilizumab (que bloquea la interleuquina-6), y Abatacept (que modula la respuesta de las células T). * También existe el Tofacitinib, que no es biológico pero actúa de forma similar. * Estos fármacos son muy efectivos, pero son costosos y pueden aumentar el riesgo de tuberculosis y otras infecciones.
Tratamiento Quirúrgico
Cuando la enfermedad causa daños graves e irreversibles en las articulaciones, se puede recurrir a la cirugía ortopédica. El objetivo es reducir el dolor, mejorar la movilidad y la autonomía del paciente.
Algunos procedimientos comunes son:
- Sinovectomía: Extirpar el revestimiento inflamado de la articulación.
- Artroplastia: Reconstruir la articulación, a menudo reemplazando las partes dañadas con prótesis (como en la cadera o la rodilla).
- Artrodesis: Fijar o fusionar una articulación para eliminar el dolor.
Tratamientos Complementarios
Algunas terapias complementarias pueden ofrecer beneficios, pero es importante que siempre se usen junto con el tratamiento médico convencional y bajo supervisión. No se debe reemplazar el tratamiento médico por estas terapias.
- Los ácidos grasos omega-3 pueden ayudar a reducir el dolor y la rigidez.
- El yoga y la meditación pueden disminuir el dolor y la inflamación.
- Una dieta sin gluten o una dieta vegana pueden ser beneficiosas para algunos pacientes, ayudando a controlar la inflamación y mejorar los síntomas.
Galería de imágenes
Véase también
 En inglés: Rheumatoid arthritis Facts for Kids
En inglés: Rheumatoid arthritis Facts for Kids
- Reumatología
- Enfermedades autoinmunes
- Reumatismo
- Artritis
- Rigidez articular
- Reumatismo palindrómico
- Artritis juvenil idiopática