SARS-CoV-2 para niños
Datos para niños SARS-CoV-2 |
||
|---|---|---|
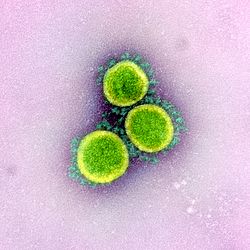 Micrografía electrónica de transmisión de viriones de SARS-CoV-2, aislados desde un paciente. Imagen coloreada, para resaltar los virus.
|
||
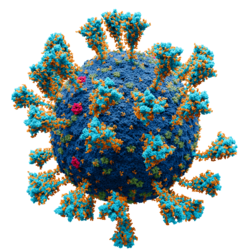 Imagen generada por ordenador de un virión del SARS-CoV-2.
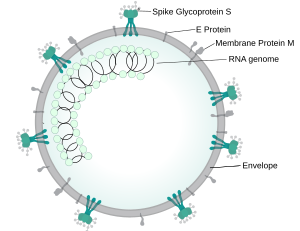
Envoltura vírica, compuesta por lípidos Proteína S o espícula viral Proteína E o de la envoltura Proteína M o de la membrana Glucosa |
||
| Taxonomía | ||
| Dominio: | Riboviria | |
| Reino: | Orthornavirae | |
| Filo: | Pisuviricota | |
| Clase: | Pisoniviricetes | |
| Orden: | Nidovirales | |
| Suborden: | Cornidovirineae | |
| Familia: | Coronaviridae | |
| Subfamilia: | Orthocoronavirinae | |
| Género: | Betacoronavirus | |
| Subgénero: | Sarbecovirus | |
| Especie: | SARS-CoV | |
| Subespecie: | Coronavirus 2 del síndrome respiratorio agudo grave | |
| Clasificación de Baltimore | ||
| Grupo: | IV (Virus ARN monocatenario positivo) | |
| Sinonimia | ||
|
||
El coronavirus de tipo 2 causante del síndrome respiratorio agudo severo, conocido como SARS-CoV-2, es un tipo de coronavirus. Este virus es el responsable de la enfermedad por coronavirus de 2019. Su rápida expansión por todo el mundo causó una pandemia.
Al principio, se le llamó 2019-nCoV (que significa 'nuevo coronavirus de 2019'). También se le conoció como HCoV-19 (coronavirus humano 2019). Fue descubierto y aislado por primera vez en Wuhan, China. Se cree que su origen es zoonótico, lo que significa que se transmitió de un animal a un ser humano.
El SARS-CoV-2 pertenece a la familia de los Coronaviridae, dentro del género Betacoronavirus. Su genoma está hecho de una sola cadena de ARN. Se clasifica como un virus ARN monocatenario positivo.
La secuencia genética del virus se obtuvo de una muestra de un paciente con neumonía en Wuhan. Se detectó por primera vez el 12 de noviembre de 2019. El virus puede pasar de una persona a otra. Esto ocurre a través de pequeñas gotas de saliva al toser, estornudar o incluso al respirar. Puede causar problemas respiratorios graves y neumonía en las personas.
Al principio no había un tratamiento específico. Sin embargo, se usaron algunos antivirales y tratamientos como el plasma de personas recuperadas. La dexametasona también mostró ser útil para manejar los síntomas. En diciembre de 2020, se inició una campaña de vacunación. Las primeras vacunas autorizadas de emergencia fueron las de Pfizer-BioNTech (llamada Comirnaty), Moderna y AstraZeneca.
Contenido
- ¿Cómo surgió el SARS-CoV-2?
- ¿Cómo es el virus SARS-CoV-2?
- ¿Qué efectos tiene el virus en el cuerpo humano?
- ¿Cómo nos defendemos del virus?
- ¿La genética influye en la infección?
- ¿Cómo se intentó detener el virus?
- ¿Qué medidas preventivas se recomendaron?
- ¿Qué vacunas y tratamientos antivirales existen?
- ¿Qué variantes del virus existen?
- Véase también
¿Cómo surgió el SARS-CoV-2?
Existen varias ideas sobre cómo se originó el virus. La comunidad científica aún no ha llegado a un acuerdo total. Una de las teorías más aceptadas es que tuvo un origen animal. Se cree que el primer contacto entre el SARS-CoV-2 y un humano pudo haber ocurrido el 17 de noviembre de 2019. Esta fecha se calcula asumiendo un tiempo máximo de 24 días para que aparezcan los síntomas. Esto sugiere que el virus se propagó sin ser detectado al principio.
El 30 de diciembre de 2019, las autoridades de Wuhan informaron sobre 27 personas con una enfermedad respiratoria grave. La mayoría de los casos estaban relacionados con el Mercado Mayorista de Mariscos del Sur de China. El 7 de enero de 2020, China anunció que la causa era un nuevo coronavirus. Lo llamaron provisionalmente 2019-nCoV.
El 10 de enero, se anunció que se había aislado el virus. También se publicó la primera secuencia genética completa.
El virus se extendió rápidamente. El 13 de enero se detectó un caso en Tailandia. El 14 de enero, en Japón. El 21 de enero, en Estados Unidos. Todos estos primeros casos estaban relacionados con viajes a Wuhan.
Para el 29 de enero de 2020, se habían reportado casos en varios países. Entre ellos, Tailandia, Japón, Corea del Sur, China, Estados Unidos, Reino Unido, Vietnam, Singapur, Francia y Alemania. Hasta esa fecha, había causado 169 fallecimientos, principalmente en Wuhan.
El 30 de enero de 2020, la Organización Mundial de la Salud (OMS) declaró el brote como una emergencia de salud internacional. En ese momento, había 7711 casos confirmados en China y 83 casos en 18 países. La mayoría de los pacientes fuera de China habían viajado a ese país.
Para el 13 de febrero, se habían notificado 46 997 casos en todo el mundo. De estos, 46 550 eran en China continental. El número de fallecidos era de 1339.
El 11 de marzo, la OMS declaró que la infección por SARS-CoV-2 era una pandemia. En ese momento, los casos confirmados superaban los 118 000 en 114 países. El número de fallecidos había llegado a 4291.
Para el 7 de abril, ya existían más de 500 secuencias genómicas del virus. Estas secuencias se habían recolectado en diferentes partes del mundo. Esto ayudó a la investigación para encontrar soluciones contra la infección.
¿Cómo es el virus SARS-CoV-2?
Los coronavirus pertenecen a la subfamilia Orthocoronavirinae. Esta subfamilia tiene cuatro géneros: Alphacoronavirus, Betacoronavirus, Gammacoronavirus y Deltacoronavirus. El SARS-CoV-2 se clasifica dentro del género Betacoronavirus.
Los coronavirus son una gran familia de virus. Los alfacoronavirus y betacoronavirus causan enfermedades en mamíferos. En humanos, provocan infecciones respiratorias. A veces, los coronavirus de animales pueden mutar e infectar a humanos. Esto puede causar desde un resfriado común hasta enfermedades más graves. Ejemplos son el síndrome respiratorio agudo grave (SARS) de 2002 y el síndrome respiratorio de Oriente Medio (MERS) de 2012. El SARS-CoV-2 es el séptimo coronavirus conocido que afecta a humanos.
Otros coronavirus humanos incluyen:
- HCoV-229E: Descubierto en 1966, causa una enfermedad respiratoria similar a la gripe.
- HCoV-0C43: Descubierto en 1967, también causa síntomas parecidos a la gripe.
- SARS-CoV: Causó la epidemia del síndrome respiratorio agudo grave en 2002.
- HCoV-NL63: Identificado en 2003 en un niño con bronquiolitis.
- HCoV-HKU1: Descubierto en 2005 en Hong Kong.
- MERS-CoV: Causa el síndrome respiratorio de Oriente Medio, identificado en 2012.
¿Cómo se relaciona el SARS-CoV-2 con otros virus?
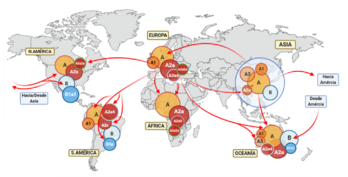
Estudiar las secuencias genéticas del SARS-CoV-2 ha permitido crear un árbol filogenético. Este árbol muestra cómo se relacionan las diferentes versiones del virus. Al comparar más de 4700 genomas, se han identificado las mutaciones que los hacen diferentes.
¿Qué tan parecido es el SARS-CoV-2 a otros virus?
Los virus analizados en todo el mundo son muy parecidos entre sí. Tienen un 99.98% de similitud en sus secuencias. Se compararon con coronavirus similares encontrados en murciélagos (98% de similitud) y pangolines (92% de similitud).
Después de las primeras infecciones, el virus se dividió en dos grandes grupos: A (más extendido internacionalmente) y B (principalmente en Asia). Aunque aparecieron casi al mismo tiempo, se cree que el grupo A es el original.
El virus cambia lentamente, con 1 o 2 mutaciones por mes. Cuando acumula más de dos mutaciones nuevas, se considera una nueva versión. Por ejemplo, el grupo B tiene mutaciones específicas que lo diferencian del grupo A.
Una mutación importante es la A23403T. Esta mutación cambia una parte de la proteína "Spike" del virus. Parece que esta mutación hace que el virus se transmita más fácilmente. Esto podría explicar su rápida propagación en Europa a principios de 2020.
¿Qué son los supercontagiadores?
La forma en que el SARS-CoV-2 se propagó parece estar relacionada con los "supercontagiadores". Son personas que tienen una mayor capacidad para transmitir el virus. Cuando un supercontagiador llega a un lugar nuevo, el virus se propaga rápidamente.
Estos brotes por supercontagiadores causan muchos casos en poco tiempo. Son específicos de cada región. Ejemplos son los brotes en Europa, Estados Unidos, Reino Unido, Australia y Asia.
En estos brotes, la variedad genética del virus es limitada. Esto se debe a que todos se contagian de una misma versión del virus. Este fenómeno se llama efecto fundador. Estos factores contribuyeron a la rápida propagación del virus y a la pandemia.
¿Cómo está hecho el SARS-CoV-2?

Los viriones (partículas virales) del SARS-CoV-2 miden entre 50 y 200 nanómetros de diámetro. Su genoma es de ARN de cadena simple. La secuencia del virus de Wuhan es similar a la de los coronavirus de murciélagos. Sin embargo, es diferente de otros coronavirus como el SARS-CoV y el MERS-CoV.
Su secuencia de ARN tiene unos 30 000 nucleótidos de largo. Contiene cuatro genes para las proteínas estructurales típicas de los coronavirus: S (Spike), E (envoltura), M (matriz) y N (nucleocápside). También tiene genes para otras proteínas que ayudan al virus a reproducirse.
Se ha estudiado el virus en laboratorios. Si se elimina una de sus proteínas estructurales, el virus no puede propagarse.
¿De dónde vino el virus?
Se cree que el virus proviene de animales. Es probable que el brote haya comenzado por el contacto con animales en el mercado de Wuhan. Una vez que el virus infecta a una persona, puede transmitirse a otras.
No se ha encontrado el animal específico que fue el origen. Se han propuesto murciélagos, serpientes o pangolines. Un estudio de enero de 2020 sugirió que las serpientes podrían ser el origen. Sin embargo, se necesita más investigación para confirmarlo.
También se investigó si una sopa de murciélago, común en la zona, pudo ser la fuente. Los murciélagos pueden ser portadores del virus. Un estudio inicial sugirió que los pangolines salvajes podrían ser un intermediario. Sin embargo, los resultados finales mostraron que los virus de pangolines y humanos no eran idénticos. Esto sugiere que el virus humano no vino directamente de los pangolines.
¿Cómo se transmite el virus?
El virus se transmite entre personas a través de las secreciones respiratorias. Esto ocurre principalmente al toser o estornudar, expulsando pequeñas gotas y aerosoles al aire. También puede transmitirse por contacto directo con estas secreciones o con objetos contaminados.
¿Qué efectos tiene el virus en el cuerpo humano?
¿Cómo entra el virus en las células?
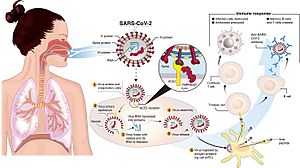
El virus SARS-CoV-2 entra en las células humanas usando una proteína llamada "Spike1" (S1). Esta proteína se une a otra proteína en la superficie de nuestras células, llamada ACE2. Es importante saber que el virus SARS-CoV también usa ACE2, pero el SARS-CoV-2 se une a ella con más fuerza.
Una vez unido, una enzima llamada TMPRSS2 corta la proteína S1. Esto permite que el virus se fusione con la membrana de la célula o entre en ella. Dentro de la célula, el virus libera su material genético (ARN). La célula usa su propia maquinaria para producir más proteínas virales y ensamblar nuevos virus. Estos nuevos virus pueden salir de la célula e infectar a más células.
¿Cuánto tiempo tarda en aparecer la enfermedad?
El período de incubación es el tiempo desde que una persona se infecta hasta que muestra síntomas. Generalmente, es de 4 a 7 días. En el 95% de los casos, es menos de 12.5 días. Los límites extremos son de 2 a 14 días, aunque se han reportado casos raros de hasta 24 días.
¿Cuáles son los síntomas?
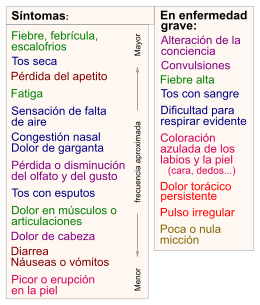
Los primeros síntomas pueden ser fiebre, tos, estornudos, dolor de garganta y dolores en las articulaciones. Esto es similar a una gripe. A veces, pueden aparecer complicaciones como neumonía y dificultad para respirar, que pueden ser graves. En algunos casos, el único síntoma es el delirio (confusión mental).
Los hombres mayores de 60 años, especialmente con otras enfermedades, son más propensos a complicaciones graves. La fiebre no siempre está presente. Puede faltar en niños pequeños, ancianos o personas con el sistema inmune debilitado. En pacientes con COVID-19, el tamaño del cuello puede indicar riesgo de necesitar ayuda para respirar.
¿Cómo nos defendemos del virus?
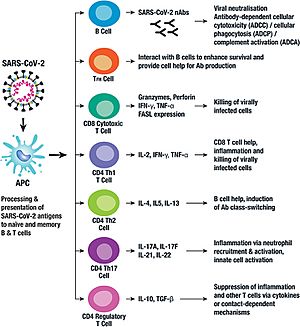
Nuestro sistema inmunitario responde al SARS-CoV-2 de dos maneras. Una es a través de células especiales y la otra es produciendo anticuerpos. La presencia de anticuerpos en la sangre indica que hay inmunidad. Sin embargo, el nivel de anticuerpos puede disminuir con el tiempo.
Aunque los anticuerpos bajen, el sistema inmunitario puede producir nuevos anticuerpos rápidamente si el virus vuelve. Las células de memoria (células B) que recuerdan al virus duran al menos 6 meses.
Al principio de la pandemia, no se sabía si la inmunidad duraría mucho. Se reportaron casos de reinfección. Se temía que el SARS-CoV-2 se comportara como otros coronavirus, que pueden reinfectar después de un año.
Un estudio de enero de 2021 encontró que la mayoría de los pacientes infectados quedan protegidos por al menos cinco meses. Tenían una probabilidad mucho menor (83%) de volver a infectarse. Si se reinfectaban, el 78% no presentaba síntomas. Otro estudio de marzo de 2021 mostró que solo el 0.65% de los pacientes volvieron a dar positivo después de tres meses. Ninguno se infectó una tercera vez.
Se estima que haber tenido la infección reduce la probabilidad de una segunda infección en un 80%. Esta protección dura al menos seis meses. Otro estudio de mayo de 2021 sugirió que la inmunidad natural puede durar años, incluso de por vida. Esto se debe a la acción de las células B y las células plasmáticas de la médula ósea.
En general, se calcula que haber tenido el virus da una inmunidad natural del 94% contra los síntomas de COVID-19. Esto es similar a la protección de las mejores vacunas. Sin embargo, haber tenido el virus no garantiza que no puedas volver a contagiarte o contagiar a otros. Por eso, las autoridades de salud recomiendan seguir las medidas de prevención.
La primera línea de defensa del cuerpo contra el SARS-CoV-2 incluye macrófagos y Células NK. En la inmunidad celular, participan células dendriticas, linfocitos T CD4+ y linfocito T CD8+. En la inmunidad humoral, primero actúa la IgM y luego la IgG. Las sustancias químicas llamadas citocinas (como IL-1β, IL-6, IL-10, Interferón gamma, TNF-α) también son importantes. La duración de esta respuesta es de unas 2 semanas.
¿La genética influye en la infección?
Estudios recientes sugieren que nuestra genética puede influir en la probabilidad de infectarse con SARS-CoV-2. Algunas variaciones genéticas en el gen ACE2 (en el cromosoma X) podrían ofrecer protección. Estas variaciones podrían reducir la cantidad de proteína ACE2, que es la puerta de entrada del virus a las células. Se ha demostrado que estas variantes pueden reducir la expresión de la proteína hasta en un 37%. Esto podría evitar muchas infecciones y fallecimientos.
También se han encontrado variaciones genéticas en otros genes, como los que codifican para IFNAR2, CXCR6 o el MHC. Estos genes están relacionados con el sistema inmune y pueden influir en la infección y los síntomas de COVID-19. Otros genes, como el SLC6A20, también se han relacionado con la proteína ACE2 y con los síntomas más graves del SARS-CoV-2.
¿Cómo se intentó detener el virus?
El 22 de enero de 2020, el gobierno chino impuso una cuarentena en ciudades como Wuhan, Huanggang y Ezhou. Esto se hizo para intentar contener la propagación del virus. Las autoridades chinas suspendieron los viajes en avión, tren y autobús desde y hacia Wuhan. También hicieron obligatorio el uso de mascarillas en lugares públicos para limitar la propagación.
¿Qué medidas preventivas se recomendaron?
Para prevenir la infección, se recomendaron las siguientes medidas:
- Lavarse las manos con frecuencia con agua y jabón. Si no hay agua y jabón, usar un desinfectante de manos con alcohol. La OMS sugirió soluciones con etanol o isopropanol, peróxido de hidrógeno y glicerol.
- Al toser o estornudar, cubrirse la boca y la nariz:
- Con un pañuelo; desecharlo o lavarlo de inmediato.
- Con la fosa del codo.
- Mantener una distancia de al menos dos metros (6 pies) de otras personas. Especialmente de quienes tosan, estornuden o tengan fiebre. Usar cubrebocas y mascarillas, si es posible, una sobre otra.
- Evitar tocarse los ojos, la nariz y la boca.
- Quedarse en casa si se empieza a sentir mal. Si los síntomas son leves, como cefalea o rinorrea leve, quedarse hasta recuperarse. Esto es importante si se está en zonas con el virus o se ha visitado una en los últimos 14 días.
- Consultar al médico si se tiene fiebre, tos y dificultad para respirar. Llamar con antelación si se está en zonas con el virus o se ha visitado una. Esto ayuda a evitar contagios a otros pacientes.
- Evitar el contacto sin protección con animales de granja o salvajes.
- No consumir alimentos de origen animal poco cocinados o crudos.
El 7 de julio de 2020, la OMS anunció que daría nuevas guías sobre la transmisión en lugares cerrados y con poca ventilación.
¿Qué vacunas y tratamientos antivirales existen?
Para febrero de 2021, diez vacunas habían sido aprobadas para uso público. Además, había unas 70 vacunas en investigación clínica. Las vacunas contra la COVID-19 se clasifican según cómo introducen el material del SARS-CoV-2. Pueden usar una versión inactiva del virus, otro virus (como un adenovirus) con material del SARS-CoV-2, o solo ARN mensajero.
Las vacunas en uso incluyen:
- Vacunas de ARN mensajero: como el tozinamerán de Pfizer-BioNTech y mRNA-1273 de Moderna.
- Vacunas de coronavirus inactivado: como BBIBP-CorV de Sinopharm, BBV152 de Bharat Biotech, CoronaVac de Sinovac y WIBP-CorV de Sinopharm.
- Vacunas de otros vectores virales: como Sputnik V del Instituto Gamaleya, AZD1222 de Oxford-AstraZeneca, Ad5-nCoV de CanSino Biologics y Ad26.COV2.S de Janssen-J&J.
- Vacuna de antígenos peptídicos: como EpiVacCorona del Instituto Vector.
La eficacia más alta de una vacuna contra los síntomas de COVID-19 es del 95%. Esto es similar a la inmunidad natural que se obtiene al infectarse. Otras vacunas tienen una eficacia menor, algunas de solo el 50%.
Una diferencia importante es la temperatura de conservación. Las vacunas de adenovirus o virus inactivados se guardan en refrigeradores. Las de ARN mensajero necesitan congeladores a -20 °C (Moderna) o incluso a -80 °C (Pfizer). Esto hace que su distribución sea más complicada.
Debido a la producción limitada, los países tuvieron que distribuir las vacunas por etapas. Se dio prioridad a la población de riesgo, como los ancianos, y a personas con alta exposición, como los trabajadores de la salud. Para el 1 de febrero de 2021, se habían administrado más de 101.3 millones de dosis de vacunas en el mundo.
Para diciembre de 2020, los países habían comprado más de 10 mil millones de dosis de vacunas. Aproximadamente la mitad fueron adquiridas por países de ingresos altos. Estos países representan el 14% de la población mundial.
En la OMC, India y Sudáfrica propusieron suspender temporalmente las patentes de medicamentos, vacunas e instrumentos médicos para COVID-19. Esta propuesta fue apoyada por más de 100 países. En mayo de 2021, Estados Unidos anunció su apoyo a la suspensión de patentes, pero solo para las vacunas.
¿Qué se investiga sobre el virus?
- Molecular.
- CEPI.
- Animales.
¿Qué variantes del virus existen?
Las variantes del SARS-CoV-2 son cambios en las proteínas del virus. Hasta finales de abril de 2022, se han descrito 20 variantes importantes:
- D614G.
- Cluster 5.
- Alfa.
- Beta.
- Gamma.
- Delta.
- Delta plus.
- Épsilon.
- Zeta.
- Eta.
- Theta.
- Iota.
- Kappa.
- Lambda.
- Mu.
- Ómicron.
|
Véase también
 En inglés: Severe acute respiratory syndrome coronavirus 2 Facts for Kids
En inglés: Severe acute respiratory syndrome coronavirus 2 Facts for Kids
- coronavirus del síndrome respiratorio agudo grave (SARS) (similar genéticamente)
- coronavirus del síndrome respiratorio de Oriente Medio (MERS) (similar genéticamente)
- crisis sanitaria
- variante pirola (BA.2.86)
- Anexo:Cronología de las pandemias