Coagulación para niños
La coagulación es un proceso increíble que ocurre en tu cuerpo para detener el sangrado cuando te haces una herida. Imagina que tu sangre, que normalmente es líquida, se convierte en un gel para formar un "tapón" o coágulo. Este tapón ayuda a cerrar la herida y permite que tu cuerpo la repare.
Este proceso de coagulación es muy importante e involucra varias partes:
- Las plaquetas: Son células muy pequeñas que se pegan en el lugar de la herida.
- Las fibras de fibrina: Son como una red que se forma para hacer el coágulo más fuerte.
Cuando la coagulación no funciona bien, pueden ocurrir problemas. A veces, la sangre no coagula lo suficiente, lo que puede causar sangrados o moretones grandes. Otras veces, la sangre coagula demasiado, formando coágulos que pueden bloquear los vasos sanguíneos.
Este sistema de coagulación es muy antiguo en la evolución y se encuentra en casi todos los mamíferos, incluyendo a los humanos. En nuestro cuerpo, la coagulación depende de las plaquetas y de unas proteínas especiales llamadas factores de coagulación.
La coagulación empieza casi al instante cuando un vaso sanguíneo se daña. La sangre entra en contacto con una parte del vaso que normalmente está cubierta, y esto activa dos cosas:
- Las plaquetas empiezan a cambiar y a pegarse.
- Un factor especial llamado factor tisular se expone, lo que inicia una serie de reacciones para formar la fibrina.
Las plaquetas forman rápidamente un tapón inicial en la herida, a esto se le llama hemostasia primaria. Al mismo tiempo, ocurre la hemostasia secundaria: los factores de coagulación trabajan en una serie de reacciones complejas para crear las fibras de fibrina, que refuerzan el tapón de plaquetas.
Contenido
- ¿Cómo funciona la coagulación?
- ¿Cómo se evalúa la coagulación?
- Problemas de coagulación
- Medicamentos que afectan la coagulación
- Factores de coagulación: los protagonistas
- Historia de la coagulación
- La coagulación en otros animales
- Véase también
¿Cómo funciona la coagulación?
Activación de las plaquetas
Cuando un vaso sanguíneo se rompe, el colágeno (una proteína que está debajo de la capa interna del vaso) queda expuesto. Las plaquetas que circulan por la sangre se pegan directamente a este colágeno. Esta unión se hace más fuerte gracias a una proteína llamada factor de von Willebrand, que ayuda a las plaquetas a adherirse firmemente al lugar de la lesión.
Una vez pegadas, las plaquetas se activan y liberan sustancias que tienen guardadas. Estas sustancias, como el ADP y el tromboxano A2, llaman y activan a más plaquetas. Las plaquetas activadas cambian su forma y se unen entre sí, formando un tapón sólido en la herida.
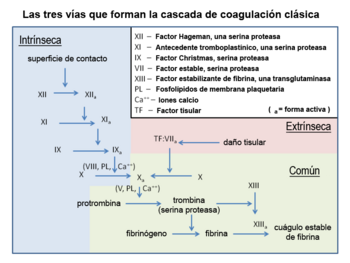
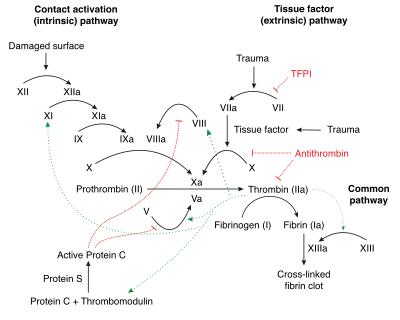
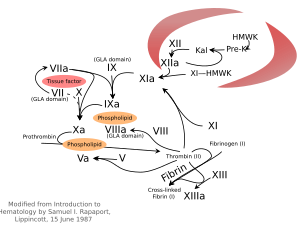
La cascada de coagulación: una reacción en cadena
El proceso de coagulación es como una serie de reacciones en cadena, donde cada paso activa el siguiente, amplificando la señal como una avalancha. Unas pocas moléculas iniciales activan a más, y estas a muchas más, hasta que se forma la fibrina.
En estas reacciones participan más de 12 proteínas, iones de calcio (Ca2+) y algunas grasas especiales de las membranas celulares. A cada una de estas proteínas se les llama "Factor" y se les asigna un número romano según el orden en que fueron descubiertas. Si tienen una "a" minúscula (por ejemplo, Xa), significa que están activas.
Muchos de estos factores de coagulación se producen en el hígado. Algunos de ellos necesitan vitamina K para activarse, como los factores II, VII, IX y X.
¿Cómo se unen los componentes?
Cada reacción de la coagulación necesita una enzima (un factor de coagulación activado), un sustrato (la versión inactiva del siguiente factor) y un cofactor (que ayuda a la reacción). Estos componentes se unen sobre una superficie especial, generalmente en las plaquetas activadas, y se mantienen unidos por iones de calcio. Por eso, la coagulación ocurre justo donde se necesita: en el lugar de la herida.
Etapas de la cascada de coagulación
Para entenderla mejor, la cascada de coagulación se divide en tres vías principales:
- La vía de activación por contacto (también llamada vía intrínseca).
- La vía del factor tisular (también llamada vía extrínseca).
- La vía común.
Las dos primeras vías son las que inician el proceso, y ambas terminan activando el factor X. Una vez que el factor X está activo (Xa), se inicia la vía común, que es la que finalmente convierte el fibrinógeno en fibrina.
Aunque se dividen así para estudiarlas, en el cuerpo estas vías están muy conectadas. Antes se pensaba que ambas eran igual de importantes, pero ahora sabemos que la vía principal para iniciar la coagulación es la del factor tisular (extrínseca).
Vía del factor tisular (extrínseca)
Esta vía se llama así porque necesita un factor que viene de fuera de la sangre: el factor tisular. Este factor se encuentra en las células de los vasos sanguíneos y se libera cuando hay una lesión.
Cuando la sangre entra en contacto con tejidos dañados, el factor tisular se une al factor VII, formando un complejo que activa rápidamente el factor X. Esta vía es muy rápida, ¡ocurre en solo unos segundos! Su función principal es generar una gran cantidad de trombina, una enzima clave en la coagulación.
Vía de activación por contacto (intrínseca)
Esta vía se activa cuando la sangre entra en contacto con una superficie "extraña" que no es el interior liso de los vasos sanguíneos, como el colágeno expuesto en una herida.
Aunque antes se creía que esta vía era la principal para que la sangre coagulara por sí misma, ahora sabemos que la vía extrínseca es la que inicia el proceso. La vía intrínseca actúa más bien como un mecanismo de refuerzo y seguridad, y también tiene un papel en la inflamación y la defensa del cuerpo.
Vía final común
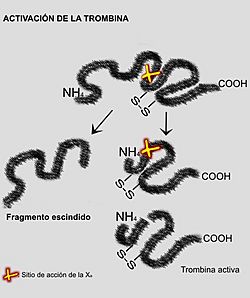
Aquí es donde las dos vías anteriores se unen. Una vez que el factor X está activado (Xa), este actúa sobre la protrombina para convertirla en trombina. La trombina, a su vez, es la encargada de transformar el fibrinógeno en fibrina.
La fibrina se une espontáneamente formando una red laxa. Luego, otra enzima, el factor XIIIa (activado por la trombina), fortalece esta red creando enlaces más fuertes, lo que hace que el coágulo sea estable y resistente.
La trombina es una enzima muy importante. No solo convierte el fibrinógeno en fibrina, sino que también activa las plaquetas y otros factores de coagulación, acelerando el proceso.
Cofactores esenciales
Para que la coagulación funcione correctamente, se necesitan varias sustancias:
- Calcio y fosfolípidos: Son como "pegamento" que ayuda a los factores de coagulación a unirse a las plaquetas activadas.
- Vitamina K: Es fundamental para que el hígado produzca y active correctamente algunos factores de coagulación (II, VII, IX y X). Algunos medicamentos que impiden la coagulación, como la warfarina, actúan bloqueando la vitamina K.
Reguladores de la coagulación
Como la coagulación es una reacción en cadena que se amplifica, el cuerpo tiene mecanismos para controlarla y evitar que se formen coágulos donde no deben. Si no hubiera un "freno", los vasos sanguíneos podrían bloquearse por completo.
Algunos de estos mecanismos de control son:
- El flujo normal de la sangre: Arrastra los factores activados, diluyendo su efecto. Por eso, si la sangre se estanca, es más fácil que se formen coágulos.
- El hígado: Actúa como un filtro, eliminando los factores activados de la sangre.
- Proteínas especiales: Algunas proteínas en la sangre degradan o inhiben a los factores de coagulación activos.
- La proteína C es un anticoagulante natural muy importante. Se activa por la trombina y, junto con la proteína S, desactiva a los factores V y VIII, limitando la coagulación.
- La antitrombina es otra proteína que inhibe a varios factores de coagulación activos, especialmente a la trombina. Su acción se potencia con la presencia de heparina, una sustancia que se encuentra en el cuerpo y también se usa como medicamento.
- El inhibidor de la vía del factor tisular (TFPI) limita la acción del factor tisular, evitando una activación excesiva.
- La plasmina es una enzima que se encarga de disolver los coágulos de fibrina una vez que la herida ha empezado a sanar.
- La prostaciclina es una sustancia liberada por los vasos sanguíneos que ayuda a evitar que las plaquetas se activen demasiado.
Fibrinólisis: disolviendo el coágulo
Una vez que la herida ha sido reparada, el coágulo ya no es necesario. Aquí entra en juego la fibrinólisis, que es el proceso de disolver el coágulo. La enzima principal encargada de esto es la plasmina, que "corta" la fibrina en pequeños pedazos. La plasmina se forma a partir de una sustancia inactiva llamada plasminógeno, que se activa por el "activador tisular del plasminógeno" (t-PA).
¿Cómo se evalúa la coagulación?
Existen varias pruebas para saber si el sistema de coagulación funciona bien:
- Tiempo de tromboplastina parcial activada (aPTT): Evalúa la vía de activación por contacto (intrínseca).
- Tiempo de protrombina (PT): Evalúa la vía del factor tisular (extrínseca). A menudo se usa el INR para estandarizar los resultados.
- Recuento de plaquetas: Mide la cantidad de plaquetas en la sangre.
- Ensayo de fibrinógeno: Mide la cantidad de fibrinógeno.
Si alguna de estas pruebas da un resultado anormal, se realizan más pruebas para identificar qué factor o parte del sistema de coagulación está afectado.
| Trastorno | Tiempo de protrombina | Tiempo de tromboplastina parcial | Tiempo de sangría | Recuento de plaquetas |
|---|---|---|---|---|
| Deficiencia de vitamina K o warfarina | Prolongado | Normal o medianamente prolongado | Sin afectación | Sin afectación |
| Coagulación intravascular diseminada | Prolongado | Prolongado | Prolongado | Disminuido |
| Enfermedad de Von Willebrand | Sin afectación | Prolongado o sin afectación | Prolongado | Sin afectación |
| Hemofilia | Sin afectación | Prolongado | Sin afectación | Sin afectación |
| Aspirina | Sin afectación | Sin afectación | Prolongado | Sin afectación |
| Trombocitopenia | Sin afectación | Sin afectación | Prolongado | Disminuido |
| Fallo hepático, temprano | Prolongado | Sin afectación | Sin afectación | Sin afectación |
| Fallo hepático, terminal | Prolongado | Prolongado | Prolongado | Disminuido |
| Uremia | Sin afectación | Sin afectación | Prolongado | Sin afectación |
| Afibrinogenemia congénita | Prolongado | Prolongado | Prolongado | Sin afectación |
| Deficiencia de factor V | Prolongado | Prolongado | Sin afectación | Sin afectación |
| Deficiencia de factor X como se ve en la púrpura amiloide | Prolongado | Prolongado | Sin afectación | Sin afectación |
| Tromboastenia de Glanzmann | Sin afectación | Sin afectación | Prolongado | Sin afectación |
| Síndrome de Bernard-Soulier | Sin afectación | Sin afectación | Prolongado | Disminuido o sin afectación |
| Deficiencia de Factor XII | Sin afectación | Prolongado | Sin afectación | Sin afectación |
| Deficiencia de C1INH | Sin afectación | Acortado | Sin afectación | Sin afectación |
Problemas de coagulación
Los problemas en la coagulación pueden causar sangrados excesivos o, por el contrario, la formación de coágulos donde no deberían estar (trombosis).
Trastornos de las plaquetas
Algunas personas nacen con problemas en sus plaquetas, lo que puede hacer que sangren más fácilmente. También pueden surgir problemas en las plaquetas a lo largo de la vida, como una disminución en su número debido a que no se producen suficientes o a que se destruyen.
Enfermedades de los factores de coagulación
Las enfermedades más conocidas de los factores de coagulación son las hemofilias. Hay diferentes tipos:
- Hemofilia A: Falta el factor VIII.
- Hemofilia B: Falta el factor IX (también conocida como "enfermedad de Christmas").
- Hemofilia C: Falta el factor XI, y suele causar sangrados más leves.
Las hemofilias A y B son hereditarias y afectan principalmente a los hombres. La hemofilia C es más rara y puede afectar a hombres y mujeres.
La enfermedad de von Willebrand es el trastorno de sangrado hereditario más común. En esta enfermedad, hay un problema con el factor de von Willebrand, que es crucial para que las plaquetas se unan y formen el tapón inicial.
Cuando el hígado no funciona bien, puede producir menos factores de coagulación, lo que aumenta el riesgo de sangrado. La falta de vitamina K también puede causar problemas de sangrado, ya que es necesaria para la activación de varios factores.
La trombosis es cuando se forman coágulos de sangre de forma anormal dentro de los vasos sanguíneos. Estos coágulos pueden crecer, romperse y viajar a otras partes del cuerpo, bloqueando el flujo sanguíneo y causando problemas graves. La trombosis puede ser causada por la edad, cirugías, cáncer, o por condiciones hereditarias.
Medicamentos que afectan la coagulación
Medicamentos que favorecen la coagulación (procoagulantes)
Se usan para detener sangrados severos, por ejemplo, en heridas graves. También se utilizan en cirugías para controlar el sangrado. Algunos ejemplos son:
- La desmopresina: Mejora la función de las plaquetas.
- Factores de coagulación concentrados: Se usan para tratar la hemofilia o para revertir los efectos de algunos medicamentos anticoagulantes.
- El ácido tranexámico y el ácido aminocaproico: Inhiben la disolución de los coágulos, lo que ayuda a reducir el sangrado.
Medicamentos que impiden la coagulación (anticoagulantes)
Estos medicamentos retrasan o impiden que la sangre coagule. Son muy recetados para prevenir la formación de coágulos peligrosos. Se dividen en dos grupos principales:
- Antiplaquetarios: Impiden que las plaquetas se peguen entre sí. Ejemplos son la aspirina y el clopidogrel.
- Anticoagulantes: Actúan sobre los factores de coagulación. Los más conocidos son la warfarina y la heparina.
* La warfarina afecta la activación de los factores de coagulación que dependen de la vitamina K. * La heparina aumenta la acción de la antitrombina, que inhibe la trombina y otros factores.
También existen nuevos medicamentos que actúan directamente sobre la trombina o sobre otros factores específicos para impedir la coagulación.
Anticoagulantes para uso fuera del cuerpo (in vitro)
Estos son químicos que se usan para evitar que la sangre se coagule una vez que ha sido extraída del cuerpo, por ejemplo, para análisis de laboratorio o para transfusiones. La mayoría de ellos actúan "atrapando" el calcio, que es esencial para la coagulación.
- EDTA: Se usa para recuentos celulares.
- Heparina sódica o de litio: Impide que la protrombina se convierta en trombina.
- Citrato trisódico: Se usa para pruebas de coagulación y para medir la velocidad de sedimentación.
- ACD: Una mezcla que se usa en bancos de sangre para conservar las unidades de sangre.
Factores de coagulación: los protagonistas
Aquí tienes una tabla con los principales factores de coagulación y su función:
| Número y/o nombre | Función | Trastornos genéticos asociados |
|---|---|---|
| I (fibrinógeno) | Forma los coágulos de fibrina | Afibrinogenemia congénita, amiloidosis familiar renal |
| II (protrombina) | su forma activa (IIa) activa a los factores I, V, X, VII, VIII, XI, XIII, proteína C, plaquetas | Protrombina G20210A, trombofilia |
| III (factor tisular o tromboplastina tisular) | Cofactor del VIIa (antiguamente conocido como factor III) | |
| IV calcio | Requerido para que los factores de coagulación se unan a los fosfolípidos (antiguamente conocido como factor IV) | |
| V (proacelerina, factor lábil) | Cofactor del X con el cual forma el complejo protrombinasa | Resistencia a la proteína C activada |
| VI | No está asignado – antiguo nombre del factor Va | |
| VII (factor estable, proconvertina) | Activa a los factores IX, X | Deficiencia congénita de proconvertina/factor VII |
| VIII (factor antihemofílico A) | Cofactor del IX con el cual forma el complejo tenasa | Hemofilia A y en algunos casos de enfermedad de VonWillebrand |
| IX (Factor antihemofílico B, factor Christmas) | Activa al factor X: forma el complejo tenasa con el factor VIII | Hemofilia B |
| X (Factor Stuart-Prower) | Activa al factor II: forma el complejo protrombinasa junto con el factor V | Deficiencia congénita de factor X |
| XI (antecedente tromboplastínico del plasma) | Activa al IX | Hemofilia C |
| XII (factor Hageman) | Activa a los factores XI, VII y precalicreína | Angioedema hereditario tipo III |
| XIII (factor estabilizante de fibrina) | Entrecruza a la fibrina | Deficiencia congénita de factor XIIIa/b |
| Factor de von Willebrand | Se une al factor VIII, media la adhesión plaquetaria | Enfermedad de von Willebrand |
| Precalicreína (factor Fletcher) | Activa al factor XII y precalicreína; escinde al HMWK | Deficiencia de precalicreína/factor Fletcher |
| Quininógeno de alto peso molecular (HMWK) (factor Fitzgerald) | Sostiene la activación recíproca de XII, XI, y precalicreína | Deficiencia de quinógeno |
| Fibronectina | Media la adhesión celular | Glomerulopatía con depósitos de fibronectina |
| Antitrombina III | Inhibe a los factores IIa, Xa, y a otras proteasas | Deficiencia de antitrombina III |
| Cofactor heparínico II | Inhibe al IIa, cofactor de la heparina y del dermatán sulfato ("antitrombina menor") | Deficiencia de cofactor heparínico II |
| Proteína C | Inactiva a los factores Va y VIIIa | Deficiencia de proteína C |
| Proteína S | Cofactor de la proteína C activada (APC, inactiva cuando se encuentra unida a la proteína de unión a C4b) | Deficiencia de proteína S |
| Proteína Z | Media la adhesión de la trombina a los fosfolípidos y estimula la degradación del factor X por ZPI | Deficiencia de proteína Z |
| Inhibidor de proteasa relacionado con la proteína Z (ZPI) | Degrada al factor X (en presencia de proteína Z) y XI (independientemente) | |
| plasminógeno | Se convierte en plasmina, lisa a la fibrina y a otras proteínas | Deficiencia de plasminógeno |
| Alfa 2-antiplasmina | Inhibe a la plasmina | Deficiencia de antiplasmina |
| Activador tisular del plasminógeno (tPA) | Activa al plasminógeno | Hiperfibrinólisis familiar y trombofilia |
| Uroquinasa | Activa al plasminógeno | Trastorno plaquetario de Quebec |
| Activador inhibidor-1 del plasminógeno (PAI1) | Inactiva al tPA y a la uroquinasa (PAI endotelial) | Deficiencia de activador inhibidor-1 de plasminógeno |
| Activador inhibidor-2 del plasminógeno (PAI2) | Inactiva al tPA y uroquinasa (PAI placentaria | |
| Procoagulante del cáncer | Activador patológico del factor X vinculado a la trombosis en el cáncer |
Historia de la coagulación
Primeros descubrimientos
Desde la antigüedad, se ha intentado entender cómo la sangre se coagula. En el siglo XIX, científicos como Johannes Müller y Rudolf Virchow describieron la fibrina y el fibrinógeno, las sustancias que forman los coágulos. Alexander Schmidt sugirió que la trombina era la enzima que convertía el fibrinógeno en fibrina. En 1890, Nicolas Maurice Arthus descubrió que el calcio era esencial para la coagulación. Las plaquetas fueron identificadas en 1865, y su función fue explicada por Giulio Bizzozero en 1882.
En 1905, Paul Morawitz unió estas ideas, explicando que el factor tisular liberado de los tejidos dañados reacciona con la protrombina y el calcio para formar trombina, que luego convierte el fibrinógeno en fibrina.
Descubrimiento de los factores de coagulación
La complejidad del sistema de coagulación se empezó a entender mejor en el siglo XX con el descubrimiento de más factores:
- En 1947, Paul Owren descubrió la proacelerina (factor V).
- Entre 1949 y 1951, se descubrió el factor VII.
- En los años 50, se identificó el factor VIII, cuya deficiencia causa la hemofilia A.
- En 1952, se descubrió el factor IX en un paciente llamado Stephen Christmas, por eso a la hemofilia B se le llama también "enfermedad de Christmas". Stephen Christmas fue un defensor de la seguridad en las transfusiones de sangre.
- En 1955, se identificó el factor Hageman (factor XII).
- En 1956, se descubrió el factor X, o factor Stuart-Prower.
- Los factores XI y XIII se identificaron en 1953 y 1961, respectivamente.
La idea de que la coagulación es una "cascada" de reacciones fue propuesta casi al mismo tiempo por MacFarlane en el Reino Unido y por Davie y Ratnoff en Estados Unidos.
Nomenclatura
Para evitar confusiones, se acordó usar números romanos para nombrar los factores de coagulación en conferencias anuales que comenzaron en 1955. En 1962, se llegó a un consenso para numerar los factores del I al XII. Este comité se convirtió en el actual Comité Internacional sobre Trombosis y Hemostasia (ICTH). Los factores III y VI no tienen asignación actual, ya que se descubrió que eran más complejos de lo que se pensaba inicialmente.
La coagulación en otros animales
Todos los mamíferos tienen un proceso de coagulación muy similar al nuestro, usando plaquetas y proteínas especiales. De hecho, los factores de coagulación de un mamífero pueden activar a los de otro. El cangrejo herradura es el único otro animal conocido que usa un sistema similar de proteínas para la coagulación.
Véase también
 En inglés: Clot Facts for Kids
En inglés: Clot Facts for Kids
- Embolia
- Émbolo
- Factor de coagulación
- Cicatrización